Гинекологические обследования виды и описание
Комплексное гинекологическое обследование как фактор женского здоровья
Пожалуй, почти каждая женщина знает, что посещать гинеколога необходимо регулярно. Но решиться на визит к этому врачу бывает сложно: в силу предрассудков, нежелания испытывать болевые ощущения и других причин. А ведь именно своевременное обследование у гинеколога поможет выявить начальную стадию опухоли, заподозрить миому, найти причину гормональных расстройств или бесплодия.
Что подразумевается под услугой «полное гинекологическое обследование»?
Обследование у гинеколога может быть разным. В некоторых случаях достаточно консультации по результатам осмотра. А иногда во время одного визита врач может провести несколько тестов, исследований и процедур для полной диагностики состояния репродуктивной системы.
Комплексное же гинекологическое обследование обычно подразумевает несколько этапов. Первый этап — первичная консультация гинеколога. Она включает в себя беседу с пациенткой, сам осмотр, забор мазков для проведения исследований. Второй этап — дополнительные методы исследования — анализ на гормоны, гистеросальпингография, биопсия, МРТ и другие. Третий этап — обобщение всех результатов и назначение лечения или составление программы профилактики.
Какие мероприятия могут быть назначены в рамках обследования
Обследование [1] начинается со сбора анамнеза: гинеколог задает вопросы о жалобах, беременностях и родах, о менструальной функции. Если беременность часто заканчивалась выкидышами, врач больше внимания уделит поиску скрытых проблем. При жалобах на выделения он будет искать воспаление и половые инфекции. При проблемах с менструальным циклом дополнительно назначит гормональные исследования.
После беседы женщине проводят осмотр в гинекологическом кресле. Визуальная оценка состояния наружных половых органов позволяет увидеть признаки бартолинита, вульвита, симптомы, характерные для повышенного или сниженного уровня эстрогенов и андрогенов, кондиломы, герпесвирусную инфекцию.
После внешнего осмотра врач проводит исследование с помощью гинекологического зеркала. Это позволяет найти воспалительные изменения, опухоли, изъязвления, полипы, атрофические изменения во влагалище, а также осмотреть шейку матки.
При выявленных изменениях в состоянии шейки матки врач-гинеколог проводит кольпоскопию — осмотр шейки матки с помощью прибора, похожего на большой микроскоп. Его тубус подводят к входу во влагалище. При видеокольпоскопии изображение выводится на экран и его может видеть не только врач, но и сама женщина.
Следующий этап — бимануальное исследование, когда гинеколог прощупывает стенки влагалища, его своды, шейку матки и саму матку, яичники. Это позволяет выявить уплотнения, опухоли, миому, нарушение размеров и плотности матки и яичников.
Во время осмотра забирают мазки для оценки степени чистоты влагалища, проведения исследования на инфекции и цитологического исследования. Собранный материал направляют в лабораторию, и через несколько дней приходит результат исследования, по которому уже можно поставить диагноз.
В комплексное гинекологическое обследование часто входит УЗИ. Тонкий ультразвуковой датчик вводят во влагалище и по изображению на экране определяют размеры и положение матки и яичников, наличие узлов, кист и других изменений, их расположение относительно других органов.
При нарушении менструального цикла, при проблемах с беременностью или при признаках гормональных нарушений врач может выдать направление на определение уровня гормонов по анализу крови. Кровь также могут взять для того, чтобы выявить некоторые инфекции или определить уровень антител к ним.
Показания к прохождению полного гинекологического обследования
Гинекологическое обследование рекомендуют проходить не реже одного раза в год [2] . Многие женские заболевания, такие как дисплазия шейки матки, половые инфекции или миома, долгое время не дают о себе знать и выявить их можно именно во время профилактического осмотра.
Если же появились любые симптомы женских заболеваний: выделения, зуд, болезненность при половом акте или нарушение менструального цикла — идти к гинекологу нужно немедля.
Еще один повод посетить гинеколога — подготовка к беременности. Нужно убедиться, что отсутствуют инфекции и воспалительные заболевания, что половая система развита нормально, нет проблем с гормональным фоном и других препятствий для зачатия. Такой осознанный подход к вопросу планирования беременности позволяет значительно снизить риски [3] .
Программа гинекологического обследования может немного различаться в каждом из этих случаев. Стандартное профилактическое обследование, например, во время диспансеризации, включает в себя осмотр, бимануальное исследование и осмотр в зеркалах, забор мазков на степень чистоты и цитологию.
При признаках инфекций дополнительно забирают мазки для проведения ПЦР-исследования. При подозрении на нарушение гормонального фона определяют уровень гормонов в крови и проводят УЗИ малого таза и молочных желез. При косвенных признаках объемного образования (миома, опухоль, киста) проводят УЗИ или МРТ.
При бесплодии перечень исследований значительно расширяется. Кроме стандартного обследования обязательно проводят ПЦР-исследование на скрытые инфекции и TORCH (анализ на выявление токсоплазмоза, краснухи, цитомегаловируса, вируса герпеса), УЗИ, гормональные исследования, определение проходимости маточных труб (гистросальпингография). В некоторых случаях показано определение овариального резерва и другие исследования. При подготовке к беременности перечень исследований примерно такой же, как и при бесплодии.
При подозрении на дисплазию шейки матки обязательно проводят расширенную кольпоскопию и цитологическое исследование. Из подозрительных участков врач берет биопсию — забирает небольшой кусочек ткани и отправляет его на гистологическое исследование.
Где можно пройти комплексное обследование женского здоровья
Полное гинекологическое обследование можно пройти в женской консультации , в больнице, где есть отделение платных услуг, или в любой частной клинике, которая предоставляет такую услугу.
В женской консультации по месту жительства прием гинеколога проводится бесплатно. Но на всякий случай нужно будет заложить в бюджет средства на ПЦР-исследования и УЗИ.
Из минусов муниципальной клиники — ограниченное время на прием каждого пациента. У врача нет возможности искать индивидуальный подход к пациентке, доходчиво объяснять результаты обследования и рассказывать про профилактику. Время приема расписано по минутам, и за дверью уже стоят другие пациенты. Конечно, бывают и исключения, но они редки. Кроме того остается шанс попасть к специалисту, который не слишком трепетно относится к душевному и физическому состоянию своих пациенток. Вежливость в систему оценки качества бесплатной медицинской помощи, к сожалению, не входит.
Не все женские консультации обеспечиваются одноразовыми материалами и для обследования обычно используют многоразовые металлические зеркала. Также нужно подготовиться к длительному ожиданию в очереди. Хотя в большинстве поликлиник и женских консультаций ввели электронную запись на прием, проблема очередей и внеплановых пациентов все еще остается.
В медицинском учреждении, где есть отделение платных услуг , ситуация чаще всего лучше. На прием одного пациента выделяется больше времени, для таких отделений могут специально закупать одноразовые зеркала и расходные материалы для забора мазков.
Однако в отделении платных услуг и на плановом приеме обычно работают одни и те же врачи и медицинские сестры. И если пациенту нагрубили во время планового осмотра, идти в то же медицинское учреждение платно не имеет смысла.
В частном медицинском центре шанс встретить недостаточно деликатное отношение минимален. Руководство клиники тщательно следит за поведением врачей и быстро реагирует на любые жалобы пациентов. Проблем с расходным материалом в таких учреждениях тоже нет — их стоимость заранее включают в цену консультации. Времени на прием выделяют достаточно, чтобы без спешки провести обследование и подробно поговорить с пациенткой. Гинеколог может рассказать про результаты исследования и составить программу профилактики, дать советы по коррекции образа жизни, который поможет сохранить женское здоровье.
Минус — цена. Кроме того, некоторые медицинские учреждения грешат назначением «лишних» процедур и обследований, в которых нет необходимости для постановки диагноза. От этого защитить могут только собственные знания или консультация знакомого врача. Поэтому лучше выбирать клинику и специалиста по отзывам ближнего круга.
Скорость получения результатов может отличаться в разных клиниках. Обычно они заключают контракт с лабораториями, которые и проводят исследования. И здесь все зависит от того, как часто клиника отвозит материал и забирает результаты. Это может происходить и каждый день, и раз в неделю. Поэтому лучше заранее поинтересоваться, когда можно будет получить результаты.
Во сколько может обойтись обследование в частной клинике
Собираясь к гинекологу в частную клинику, нужно рассчитывать на определенные траты. Например, осмотр и консультация гинеколога стоят от 700–900 рублей до 2000–6000. На стоимость значительно влияет категория врача (первая, высшая, к.м.н.) и возможности клиники (медицинский центр, перинатальный центр, госпитальный центр) [4] .
Исследование мазка на флору стоит от 200 до 400 рублей и еще 200–400 рублей нужно будет заплатить за сам забор материала. УЗИ малого таза обойдется в 1300–3000 рублей. Разброс по ценам очень большой и зависит от многих факторов, начиная от качества оборудования и квалификации специалиста и заканчивая расположением и престижем клиники.
В большинстве частных клиник составлены свои программы комплексного гинекологического обследования, которые стоят чуть дешевле, чем набор тех же исследований по отдельности. При этом в понятие «комплексное обследование» все они могут вкладывать разный смысл, поэтому обязательно нужно уточнить, какие именно исследования будут входить в перечень.
Например, одна из частных клиник Москвы под маркой «комплексного гинекологического обследования» предлагает полную профилактическую программу, включая УЗИ всех внутренних органов, два приема терапевта, ЭКГ, рентгенографию легких, анализ крови, мочи и другие исследования. Стоит такая программа более 40 000 рублей [5] . Другая клиника проводит обследование, которое включает в себя осмотр гинеколога, исследование микрофлоры, выявление скрытых инфекций и УЗИ малого таза. Такая программа направлена на обследование именно репродуктивной системы и стоит около 4000 рублей [6] .
Гинеколог — это один самых важных специалистов в деле сохранения женского здоровья. Идеально, если получается найти «своего» врача, с которым комфортно общаться и в профессионализме которого можно быть уверенным. Но в любом случае профилактический осмотр нужно проходить хотя бы раз в год. Это поможет избежать серьезных проблем в будущем.
Гинекологическое обследование
Житель микрорайона «Савеловский», «Беговой», «Аэропорт», «Хорошевский»
В этом месяце жителям районов «Савеловский», «Беговой», «Аэропорт», «Хорошевский».
Мир без рака груди
В этом месяце у нас действует скидка 20% на консультацию гинеколога-маммолога пациенткам, прошедшим любое из исследований: узи молочных.
Консультация проктолога — 50%!
По направлению врачей эндоскописта (после колоноскопии), гастроэнтеролога или гинеколога «МедикСити» консультация врача-прокт.
Скидки для друзей из социальных сетей!
Эта акция — для наших друзей в Фейсбуке, Твиттере, ВКонтакте и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники &laqu.
Берсенева Вероника Викторовна
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗДГ
Кандидат медицинских наук
Казначеева Татьяна Викторовна
Врач-гинеколог, гинеколог-эндокринолог, врач УЗДГ
Кандидат медицинских наук
Сонова Марина Мусабиевна
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗ-диагностики, врач-онколог
доктор медицинских наук, профессор кафедры репродуктивной медицины и хирургии ФПДО МГМСУ.
Фомина Татьяна Викторовна
Врач акушер-гинеколог, гинеколог-эндокринолог, врач уз-диагностики, гинеколог-маммолог
Кольпоскоп
Кольпоскоп — это оптический прибор, позволяющий рассмотреть влагалище и шейку матки под многократным увеличением.
Ультразвуковой сканер Voluson 10 — УЗ-диагностика экспертного уровня
Ультразвуковая система Voluson 10 — это новейшее оборудование, обеспечивающее широкие возможности для диагностики в области акушерства и гинекологии.
Voluson S10 — ультразвуковая система для акушерства и гинекологии (видеопрезентация)
Гинекология в клинике «МедикСити»
«MediaMetrics», радиостанция, программа «Онлайн приём» (август 2018г.)
«MediaMetrics», радиостанция, программа «Онлайн приём» (апрель 2018г.)
«MediaMetrics», радиостанция, программа «Онлайн прием» (март 2017г.)
«МИР», телеканал (октябрь 2016г.)
«Таблетка», ТВ-программа, Первый канал (июнь 2016г.)
«Cosmopolitan», журнал (февраль 2016г.)
«Women’s Health», журнал (июль 2015г.)
«Cosmopolitan», журнал (октябрь 2014г.)
«Cosmopolitan», журнал (август 2014г.)
«Аптечное дело», журнал для врачей, провизоров и фармацевтов (июнь 2014г.)
«Аптечное дело», журнал для врачей, провизоров и фармацевтов (февраль 2014г.)
Считаете себя здоровой и по этой причине не посещаете гинеколога? Это очень плохая тактика! Многие болезни способны протекать бессимптомно, исподволь разрушая хрупкое женское здоровье. Обнаружить такой недуг может только врач во время осмотра и гинекологического обследования. Еще опаснее не ходить к доктору, имея самые веские для такого визита основания (боли, неприятные ощущения, сбои цикла и т.д.).
Посещение гинеколога раз в полгода должно стать нормой для каждой женщины, независимо от возраста. Регулярное обследование женского здоровья убережет вас от множества проблем!
В «МедикСити» женское обследование проводится специалистами высокого класса (в том числе, победителем Всероссийского конкурса врачей в номинации «Лучший акушер-гинеколог», д.м.н., профессором Соновой М.М.) с применением высокоточного уникального оборудования. Так, новейшая ультразвуковая система экспертного уровня Voluson 10 сегодня имеется в лишь в считанных российских клиниках, помимо нашей.

Диагностика в клинике МЕДИКСИТИ
УЗИ в клинике МЕДИКСИТИ

Маммография в клинике МЕДИКСИТИ
Когда необходимо пройти обследование у гинеколога?
Женское обследование лучше осуществлять в плановом порядке, однако в ряде случаев обратиться к специалисту необходимо как можно раньше, например:
Трудно переоценить важность регулярного комплексного гинекологического обследования — от репродуктивного здоровья зависит общее самочувствие женщины, качество ее сексуальной жизни, фертильность и здоровье ее будущих детей.
Не откладывайте здоровье на завтра, позвоните и запишитесь к гинекологу прямо сейчас! Наши врачи с максимальным тактом помогут в решении любых вопросов, связанных с женским здоровьем.
Что входит в понятие «гинекологическое обследование»
Под гинекологическим обследованием подразумевается комплекс медицинских процедур, включающих консультацию, осмотр гинеколога и различные исследования, назначаемые врачом, в зависимости от состояния здоровья пациентки, ее возраста и поставленных задач.
В «МедикСити» применяются следующие методы обследования гинекологических больных:
Сбор анамнеза
Это первичный метод диагностики, его цель — получение полной информации о состоянии общего и гинекологического здоровья пациентки. Врача могут интересовать не только особенности менструального цикла и половой жизни женщины, но также ее наследственность, перенесенные в прошлом заболевания и операции, условия жизни женщины и состояние здоровья ее мужа.
Особое внимание обращается на возраст пациентки. Ведь те или иные особенности ее здоровья в одних случаях рассматриваются как патология, а в других — как норма. Например, отсутствие менструации в репродуктивном возрасте говорит о наличии эндокринных или гинекологических нарушений, а в детском и пожилом возрасте является показателем здоровья. Другой пример — межменструальное кровотечение. В репродуктивном возрасте это может рассматриваться как осложнение после аборта или симптом воспалительного заболевания органов малого таза. Вагинальное кровотечение у пожилой женщины может сигнализировать об опухолевых процессах, у девушки-подростка — о дисфункции яичников.
На состоянии женского здоровья может сказаться и образ жизни пациентки. Работа на «вредном» производстве, постоянный перегрев или переохлаждение организма, тяжелый физический труд, профессиональное занятие спортом — все это влияет на репродуктивную систему. То же касается и питания. Увлечение различными диетами может привести к замедленному развитию половых органов, нарушению менструального цикла и бесплодию. (Если вы хотите решить проблему лишнего веса без ущерба для организма, обратитесь к нашему высококвалифицированному диетологу).


Гинекологический осмотр
Гинекологическим осмотром называется обследование на смотровом кресле. Это незаменимое обследование позволяет обнаружить такие «бессимптомные» болезни, как киста яичников, некоторые инфекционные и воспалительные заболевания органов малого таза.
Подготовка к гинекологическому осмотру заключается в следующем: накануне вечером необходимо опорожнить кишечник, а утром, непосредственно перед посещением врача, — освободить мочевой пузырь. Иначе пальпация и осмотр будут затруднены. Перед посещением доктора следует принять душ, но нельзя спринцеваться — в этом случае мазок будет неинформативным.
Необходимо сообщить врачу дату последней менструации, так как от дня цикла зависит состояние внутренних половых органов.
Гинекологическое обследование на кресле (ручное и с помощью зеркал) помогает врачу оценить состояние вульвы, слизистой влагалища, шейки матки и одновременно взять биоматериал для исследования. При бимануальном исследовании оцениваются болезненность, размеры матки, состояние придатков матки. Благодаря этому методу доктор может заподозрить наличие маточной или внематочной беременности, кисты яичников, воспаления придатков, миомы матки, эндометриоза. Для уточнения диагноза применяются УЗИ и лабораторные тесты.
Лучше всего для гинекологического осмотра подходят первые дни после завершения менструации. Однако при острых болях или при нарушениях менструального цикла откладывать визит не стоит.
Метод ультразвукового исследования
Ультразвуковое исследование необходимо, если нужно увидеть состояние и размеры яичников, матки и маточных труб, определить наличие в яичниках зрелых фолликулов или желтого тела, а также выявить структуру и толщину эндометрия.
С помощью УЗ-мониторинга (или фолликулометрии) можно проконтролировать функцию яичников, проследить созревание яйцеклетки в динамике.
УЗИ при беременности помогает проанализировать развитие плода и обнаружить внутриутробные пороки.


Эндоскопическая диагностика — кольпоскопия, гистероскопия
Кольпоскопия
Кольпоскопией называется обследование шейки матки и влагалища с помощью оптического прибора — кольпоскопа.
Без этого важнейшего метода ранней диагностики патологии шейки матки (в том числе рака) немыслимо полное гинекологическое обследование.
Кольпоскопия шейки матки помогает изучить общее состояние и внешний вид слизистой оболочки входа во влагалище, влагалищной части стенки матки и стенки влагалища. Кольпоскоп оборудован монокулярной и бинокулярной лупой. Это позволяет увеличить изображение исследуемого объекта почти в 30 раз.
Проведение кольпоскопии не требует специальной подготовки, процедура безболезненна и безопасна.
Врачи различают простую и расширенную кольпоскопию. При расширенной кольпоскопии перед исследованием шейку матки обрабатывают йодсодержащим раствором: патологически измененные клетки, в отличие от здоровых тканей, не прокрасятся и останутся белыми пятнами.
В «Медиксити» вы можете сделать видеокольпоскопию, во время которой не только врач, но и пациентка имеет возможность наблюдать за всеми проводимыми манипуляциями на большом мониторе.
Кольпоскопия при беременности проводится по назначению лечащего врача.


Гистероскопия
В ходе этого исследования врач вводит зонд с миниатюрной камерой в полость матки и производит осмотр. Гистероскоп оснащен источником света, оптическим прибором, монитором для видеоконтроля и инструментами для проведения хирургических операций.
Для улучшения обзора перед началом и во время гистероскопии в полость матки подается специальный раствор, расширяющий стенки органа. Многократно (до 10 раз) увеличенное изображение выводится на монитор. Аккуратно вводя гистероскоп, врач постепенно осматривает канал шейки матки, полость матки (переднюю, заднюю и обе боковые стенки), устья маточных труб. С помощью гистероскопии оценивается состояние эндометрия матки (толщина, равномерность, цвет).
Исследование проводится амбулаторно с применением седации.
Применяется 3 вида гистероскопии:
- Контрольная гистероскопияиспользуется для контроля эффективности выбранного лечения.
- Диагностическая гистероскопия проводится с целью выявления различной внутриматочной патологии. Назначается, например, при подозрении на наличие полипов (гистероскопия полипа матки) или фибромы матки.
- При проведении хирургической гистероскопии осуществляются оперативные вмешательства внутри матки (устранение внутриматочной спирали, удаление спаек, остатков плаценты, которые не смогли отойти естественным образом, проведение биопсии).
Биопсию эндомерия применяют в следующих случаях:
С помощью биопсии эндометрия уточняется диагноз заболевания. Процедура выполняется без общего наркоза.
Гистероскопия не применяется при сильных кровотечениях, беременности и при наличии половых инфекций.
Уточнить стоимость кольпоскопии, стоимость гистероскопии и других процедур вы можете в нашем контакт-центре по телефону: +7(495) 604-12-12. Отзывы о гистероскопии и других услугах отделения гинекологии вы можете оставить на нашем сайте.
Доверьте свое женское здоровье профессионалам «МедикСити»! Мы гарантируем вам точную диагностику и квалифицированное лечение всех гинекологических заболеваний!
Гинекологическое обследование
С опытным гинекологом женщина может без стеснения обсуждать такие деликатные темы, как, например, безопасный секс, контрацепция и планирование беременности. Врач, осуществляющий гинекологическую помощь, должен быть достаточно компетентным, чтобы давать советы, касающиеся медицинских и эмоциональных проблем семьи, проблем наркомании, и соблюдать конфиденциальность полученной информации.

В некоторых государствах приняты законы, требующие родительского согласия для обследования и лечения несовершеннолетних (обычно моложе 18 лет). Во время гинекологического осмотра врач (это может быть гинеколог, терапевт, педиатр, врач общей практики или семейный врач, а также медсестра или акушерка) должен быть готов ответить на вопросы пациентки о строении и функционировании половых органов, а также безопасного секса.
Гинекологическое обследование начинается с ряда вопросов, которые обычно направлены на выяснение причины посещения пациенткой врачебного кабинета. Детальный гинекологический анамнез включает вопросы о возрасте, с которого появилось первое менструальное кровотечение (менархе), частоте, регулярности и продолжительности менструаций, количестве менструального отделяемого; датах двух последних менструаций. Женщина также может ожидать вопросов о нарушениях менструальных кровотечений – слишком обильные или скудные, длительные или нарушение периодичности. Врач обычно интересуется особенностями половой жизни, чтобы оценить вероятность гинекологических инфекций, травмы и возможности беременности. Женщину спрашивают о применении противозачаточных (контрацептивных) средств, ее желании предохраняться и заинтересованности в получении специальной информации. Отмечаются число беременностей, их давность, исход и осложнения. Врач выясняет у женщины наличие боли во время менструаций, при половых сношениях или при других обстоятельствах, интенсивность боли, используемые средства для ее облегчения. Вопросы также касаются возможных нарушений со стороны молочных желез – новообразования, болезненность или покраснение, наличие выделений из сосков. Женщину спрашивают о частоте проведения самостоятельного обследования молочных желез, и нуждается ли она в инструкциях по методике такого обследования.
Врач расспрашивает о перенесенных гинекологических заболеваниях, а также об общем состоянии здоровья и проведенных хирургических операциях. Врач должен знать обо всех лекарствах, которые женщина принимает, в том числе рецептурных и безрецептурных, о приеме наркотиков, курении и употреблении алкоголя, поскольку многие из этих факторов влияют как на специфические функции женского организма, так и в целом на здоровье. Важны вопросы о возможном психологическом, физическом или половом насилии в настоящем или прошлом. Некоторые вопросы касаются заболеваний почек и мочевыводящих путей и характера мочеиспускания – имеются ли их инфекционное поражение или недержание мочи (когда мочеиспускание не контролируется).
Некоторых женщин тревожит гинекологическое обследование. Если женщина сообщит врачу об этом заранее, он может уделить ей дополнительное время, чтобы ответить на любые вопросы и успокоить ее.
Женщину обычно просят освободить мочевой пузырь перед медицинским обследованием органов малого таза и собрать мочу для лабораторного анализа. Осмотр молочных желез выполняется до или после гинекологического обследования. Женщина садится, и врач обследует ее молочные железы на предмет таких отклонений от нормы, как уплотнения кожи, наличие узлов и выделений. Затем женщина сидит или лежит, держа руки вдоль тела или над головой, а врач ощупывает (пальпирует) каждую молочную железу руками и обследует подмышечные области с целью выявления возможного увеличения лимфатических узлов. Врач также пальпирует шею и щитовидную железу в поисках узлов и других изменений.
Врач осторожно осматривает всю область между реберной дугой и тазом (брюшная полость), чтобы убедиться в отсутствии новообразования или увеличения внутренних органов, особенно печени и селезенки. Хотя женщина может испытывать некоторый дискомфорт, когда врач сильно надавливает на брюшную стенку, обследование не должно быть болезненным. Постукивание пальцами (перкуссия) производится для определения границы между полостью и плотными тканями брюшной полости, что помогает установить величину печени и селезенки. Чтобы выявить изменения, которые не пальпируются, врач может использовать стетоскоп для установления шумов кишечника и патологических шумов, производимых кровью при протекании через суженные кровеносные сосуды.
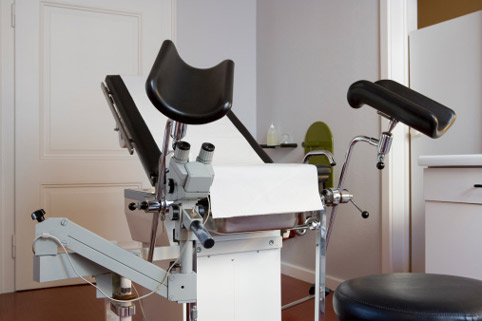
При гинекологическом обследовании женщина лежит на спине, согнув ноги в коленях, ягодицы расположены около края специального гинекологического кресла. Как правило, эти кресла имеют упоры для пяток и коленей, которые помогают женщине сохранять это положение. Если женщина хочет наблюдать, как проходит гинекологическое обследование, врач может поставить зеркала, дать разъяснения или показать диаграмму. Женщина должна сообщить врачу заранее, что она хотела бы получить такую информацию. Врач начинает обследование органов малого таза с осмотра наружных половых органов (вульвы). Он обращает внимание на особенности волосяного покрова и другие признаки возможного заболевания – изменения пигментации кожи половых органов, наличие патологических выделений. Это обследование может или подтвердить отсутствие таких изменений, или дать ценную информацию о гормональных нарушениях, злокачественном процессе, инфекционном поражении, травме или физическом насилии.
Врач раскрывает (разводит) малые половые губы пальцами в стерильных перчатках, чтобы обследовать вход во влагалище. Используя теплое увлажненное влагалищное зеркало (металлический или пластмассовый инструмент, с помощью которого раздвигают стенки влагалища), врач осматривает более глубокие участки влагалища и влагалищную часть шейки матки. Шейка матки тщательно обследуется на предмет признаков воспаления или развития злокачественной опухоли. Чтобы сделать пробу Папаниколау (Пап-мазок), врач выполняет соскоб с поверхности шейки матки небольшим деревянным шпателем. Затем с помощью маленькой щеточки он берет ткань слизистой оболочки шейки матки. Эти процедуры могут быть неприятны, но они неболезненны. Клетки, удаленные щеточкой или деревянным шпателем, помещают на предметное стекло, покрывают консервантом и отправляют в лабораторию, где их исследуют под микроскопом для выявления признаков рака шейки матки.
Проба Папаниколау – лучший метод для обнаружения злокачественной опухоли шейки матки, позволяет диагностировать 80–85% таких злокачественных опухолей, даже на их самых ранних стадиях развития. Анализ более точен, если по крайней мере 24 часа перед исследованием женщина не принимала душ и не использовала влагалищные препараты.
Если врач подозревает другие нарушения, то производятся дополнительные исследования. Например, если предполагается инфекционное воспаление, врач делает мазок из влагалища и шейки матки тампоном и полученное небольшое количество влагалищных выделений направляет в лабораторию для посева и микроскопического исследования.
Оценивается сила и тонус влагалищной стенки. Врач определяет, нет ли выпячивания мочевого пузыря в переднюю стенку влагалища (грыжи мочевого пузыря), выпячивания прямой кишки в заднюю стенку (грыжи прямой кишки) или кишечника в области свода влагалища (грыжи кишечника).
Удалив зеркало, врач обследует органы малого таза двумя руками. Он вводит указательный и средний пальцы одной руки в перчатке во влагалище, размещая пальцы другой руки в нижней части живота женщины выше лобковой кости. Между двумя руками матка обычно осязается как гладкостенное плотное образование грушевидной формы. При этом могут быть определены ее положение, величина и консистенция, а также степень болезненности матки при обследовании, если пациентка ее ощущает. Врач пытается пальпировать яичники, перемещая руку на животе вбок и слегка надавливая. Поскольку яичники имеют небольшие размеры, их намного труднее обследовать, чем матку. Поэтому требуется большее давление на переднюю брюшную стенку, и женщина может находить эту часть обследования более дискомфортной. Врач определяет величину яичников, степень болезненности при надавливании, их смещение. Врач также ищет возможные новообразования или болезненные участки во влагалище.
Наконец, врач производит ректовагинальное обследование, вводя указательный палец во влагалище, а средний палец в прямую кишку. Таким способом задняя стенка влагалища проверяется на предмет патологических новообразований и определяется ее толщина. Кроме того, врач может обследовать прямую кишку с целью выявления геморроя, трещин, полипов и узлов и проверить кал на скрытую кровь. Врач может дать пациентке специальный набор для проверки кала на скрытую кровь в домашних условиях.
Иногда необходимы более сложные исследования. Чтобы осмотреть внутренние половые органы, используются различные диагностические инструменты, в том числе содержащие волоконно-оптические устройства. Волоконная оптика – это тонкие гибкие нити из пластика или стекла, которые передают свет. Волоконно-оптический кабель, присоединенный к оптической трубке, называемой лапароскопом, может использоваться, чтобы через минимальный разрез в брюшной стенке осмотреть матку, маточные трубы или яичники. Лапароскопия также помогает врачам проводить хирургические процедуры на органах половой системы.

Проба Папаниколау (Пап-мазок): проводится микроскопическое исследование слущенных или взятых в виде соскоба клеток со слизистой оболочки после окрашивания их смесью по Папаниколау. Клетки соскабливаются с шейки матки, чтобы проверить наличие рака. Исследование обычно рекомендуется проводить один раз в год, после первого полового сношения или с 18 лет. Процедура безопасна и занимает всего несколько секунд.
Кольпоскопия: используется 10-кратная бинокулярная лупа, чтобы осмотреть влагалищную часть шейки матки для выявления признаков злокачественной опухоли, часто после получения патологического результата пробы Папаниколау. Кольпоскопия безболезненна и не требует никаких обезболивающих средств. Чтобы провести исследование, требуется несколько минут.
Биопсия: биопсия шейки матки и влагалища обычно выполняется под контролем кольпоскопии, чтобы можно было брать образцы ткани из подозрительной области. Биопсия небольшого участка наружных половых органов (вульвы) проводится амбулаторно во врачебном кабинете с использованием местного обезболивания. Биопсия шейки матки обычно не требует анестезии. В случаях подозрения на рак может быть удалено около 0,7 см ткани шейки матки для микроскопического исследования.
Эндоцервикальный кюретаж: небольшой специальный инструмент вводится в канал шейки матки, чтобы получить соскоб ткани, которая затем исследуется под микроскопом. Процедура обычно проводится во время кольпоскопии.
Конизация шейки матки (конусовидная биопсия): из шейки матки берется конусообразный фрагмент ткани 1,5-2,5 см длиной и 2 см шириной. Разрез может быть выполнен с помощью лазера, электрокоагулятора (теплового) или ножа под местной анестезией. Конизация иногда проводится после получения патологических результатов биопсии, чтобы подтвердить диагноз или удалить патологический участок.
Биопсия эндометрия: небольшая металлическая или пластиковая трубка (зонд) вводится через канал шейки в полость матки. Зонд перемещается по стенкам матки, при этом благодаря отрицательному давлению производится отсасывание (аспирация) ткани слизистой оболочки матки (эндометрия). Ткань посылают в лабораторию, обычно чтобы определить причину патологического кровотечения. Биопсия эндометрия может проводиться амбулаторно. Она не требует введения анестезирующего средства, ощущения при ее проведении подобны менструальным спазмам.
Гистероскопия: тонкая трубка (зонд) около 0,8 см в диаметре вводится через канал шейки в полость матки. Зонд содержит волоконную оптику, которая передает свет для осмотра полости матки, а также инструмент для проведения биопсии или электрокоагуляции. После определения источника патологического кровотечения или признаков другого заболевания делается биопсия, коагуляция (прижигание) или удаление новообразования. Эта процедура может проводиться амбулаторно или в больнице одновременно с дилатацией и кюретажем.
Дилатация и кюретаж: канал шейки матки расширяется (дилатируется) металлическими расширителями, чтобы ввести ложкообразный инструмент (кюретку) для выскабливания слизистой оболочки матки. Эта процедура может проводиться для диагностики заболеваний эндометрия, предполагаемых по результатам биопсии, или для лечения неполного самопроизвольного аборта. В последнем случае используемая кюретка представляет собой пластиковую трубку; при этом производится отсасывание остатков плодного яйца с ее внешнего конца. Дилатация и кюретаж выполняются в условиях стационара, часто с использованием общей анестезии.
Гистеросальпингография: через шейку матки вводят контрастное вещество, которое видно на рентгеновском снимке, чтобы с помощью рентгенологического исследования установить форму полости матки и проходимость маточных труб. Эта процедура обычно проводится для диагностики причин бесплодия. Обследование делают амбулаторно; оно может сопровождаться дискомфортом, например спазмами, для снятия которых иногда назначают успокаивающие (седативные) средства.
Ультразвуковое исследование (сонография; УЗИ): ультразвуковые волны (их частота слишком высока, чтобы звук можно было слышать) направляются через брюшную стенку или влагалище. Характер их отражения от внутренних структур виден на мониторе. Обследование помогает определить состояние и величину плода¬ и диагностировать заболевания плода, многоплодную беременность, трубную беременность, опухоли, кисты или другие заболевания органов малого таза. УЗИ безболезненно. Оно также используется при амниоцентезе и других процедурах, при которых берут пробы тканей.
Лапароскопия: тонкая оптическая трубка, содержащая волоконную оптику, вводится в брюшную полость через разрез, сделанный в области пупка. Чтобы наполнить брюшную полость, используется углекислый газ; при этом органы брюшной и тазовой полостей ясно видны. Лапароскопия часто используется для определения причины тазовой боли, бесплодия и других гинекологических нарушений. Лапароскоп может использоваться с другими инструментами с целью проведения биопсии, стерилизации и других операций. Лапароскопия помогает также получать яйцеклетки для экстракорпорального оплодотворения (ЭКО). Эта процедура проводится в условиях стационара и требует применения анестезии.
Пункция прямокишечно-маточного углубления: игла вводится через стенку влагалища сразу позади шейки матки в тазовую полость, обычно для обнаружения источника кровотечения при подозрении на внематочную беременность. Пункция прямокишечно-маточного углубления часто выполняется в отделении неотложной помощи без использования анестезии.
Гинекологическое обследование — что, зачем, когда
Гинекологическое обследование — это исследование, в ходе которого делается визуальная оценка, ручная экспертиза и инструментальная (кольпоскопия, ультразвук) оценка состояния органов женской репродуктивной системы — наружных половых органов / вульвы (большие и малые половые губы), вагины, шейки матки, матки, фаллопиевых труб и яичников.
Гинекологическое исследование также включает осмотр молочных желез, прямой кишки и мочевого пузыря.

Гинекологическое обследование обычно сочетается с материалом для цитологического обследования (цитоплазма / тест Папаниколау).
В каких случаях рекомендуется проводить исследование?
√ Гинекологическое обследование направлено на выявление болезненных (болезнь) и преморбидные (до болезни) условий женской репродуктивной системы с основным упором на скрининге рака шейки матки и рак молочной железы.
✓ Его проходят все женщины в возрасте 30 лет и более молодые женщины, которые сексуально активны (имели хотя бы одно половое сношение).
√ Профилактический гинекологический осмотр включает:
- гинекологическая история;
- клиническое обследование молочных желез, а в первом посещении — обучение самоанализу молочных желез;
- рак шейки матки (цитоплазма) или тест на ткань (биопси). Тест на ткань проводится исключительно — в случае технической невозможности обработки цитологических препаратов;
- гинекологическое (вагинальное) исследование (включая кольпоскопию);
√ Для женщин в возрасте от 45 лет, рекомендуется пройти маммографию каждые 1-3 года;
√ Профилактическое гинекологическое обследование проводится один раз в год:
- женщины до 25 лет, если они сексуально активны;
- женщины любого возраста, если они подвержены повышенному риску;

√ Женщины в возрасте от 25 до 59 лет и при нормальном риске проходят скрининг один раз в 1-2 года и после 2 отрицательных результатов — один раз каждые 2-3 года;
√ Женщины в возрасте 60 лет и старше и при нормальном риске проходят первое профилактическое гинекологическое обследование и после отрицательного результата раз в 2-3 года;
√ Для выявления вагинальных инфекций, таких как грибковая инфекция (микоз) или бактериальный вагиноз.
√ Для выявления причины воспаления и инфекции:
√ Для выявления заболеваний, передаваемых половым путем, в том числе:
- хламидиоз;
- генитальный герпес;
- гонорея;
- трихомониаз;
- ВПЧ (человеческий папилломавирус);
- сифилис;
- генитальные бородавки;
Однако диагностика инфекций, передаваемых половым путем, не всегда требует гинекологического обследования. Это определяется имеющимися симптомами.
√ Обнаружение причины аномального маточного кровотечения и / или аномалии (изменяется по количеству, цвету, запаху или консистенции от нормального) выделения из влагалища ;
√ Идентификация причины боли в области таза (низкая в брюшной полости);
√ Обнаружение различных патологических состояний, в том числе:
- лейомиома матки (матка), а также другие опухоли женских половых органов;
- кисты яичников (кисты яичников);
- пролапс матки;
- эндометриоз;
- инфекции мочевыводящих путей;
√ Выбор правильного метода контроля рождаемости (контрацепция).
√ Некоторые методы, такие как контрацептивная диафрагма (метод барьерной контрацепции) и внутриматочное устройство (спираль), требуют гинекологического осмотра, в котором врач смотрит, что они установлены правильно.

Для назначения гормональных контрацептивов гинекологическое обследование обычно не требуется.
√ Определение причин бесплодия;
√ В случае физической травмы;
√ Установление беременности;
√ В рамках судебной экспертизы в сексуальных посягательствах;
Требуется ли предварительная подготовка?
Гинекологическое обследование не должно проводиться в период менструального кровотечения.
Менструация не является противопоказанием, но кровотечение может влиять на результаты цитоплазмы.
Тем не менее, гинекологическое обследование может также возникать во время менструального кровотечения, если есть повторение выделения из влагалища, когда возникает боль или когда развивается уже обострение.
Перед исследованием
Не менее 24 часов до гинекологическое обследования не должно использоваться:
- тампоны;
- вагинальные препараты (кремы и таблетки);
- вагинальные спреи или порошки;
- вы не должны заниматься сексом как минимум за 24 часа до гинекологического обследования;
- вам нужно очистить мочевой пузырь, чтобы избежать дискомфорта во время осмотра;
В начале гинекологического осмотра вы должны сообщить гинекологу:
- Когда был первый день последних менструаций и как долго продолжались менструации?
- Если это ваше первое гинекологическое обследование;
- Если вы используете какой-либо метод контроля рождаемости (контрацепция);
- Если вы беременны или, вероятно, беременны
- При наличии тазовых симптомов, в том числе:
- зуд;
- покраснение;
- воспаление;
- отек;
- необычный запах;
- повышенная секреция от влагалища (выделения из влагалища);
- Про выполненные операции или другие процедуры, такие как лучевая терапия опухолей женских половых путей.
Не волнуйтесь, поговорите с вашим гинекологом, если у вас есть какие-либо вопросы относительно необходимости проведения гинекологического обследования, риски, которые могут возникнуть в этой процедуре, результаты осмотра или другие проблемы.
Метод проведения осмотра
Гинекологическое обследование проводится гинекологом.
Исследование может проводиться в больнице, клинике или в кабинете врача без использования успокоительных препаратов.
Тем не менее, у многих тревожных пациентов можно использовать низкодозовые седативные средства.
Однако в некоторых случаях (у детей, у женщин с психическими заболеваниями или с физическими недостатками) гинекологическое обследование проводится под общей анестезией (полная анестезия) или умеренной седацией.
Перед началом обзора вам будет предложено снять одежду до пояса.
Если это ваш ежегодный профилактический осмотр, вам может потребоваться удалить всю одежду, чтобы врач также посмотрит молочные железы.  ]
]
Вас попросят лечь на спину гинекологического кресла, подняв и ослабив ноги и наденьте их на стремена на обоих концах стула. Это позволяет врачу посмотреть на свет вульву, открытие мочеиспускательного канала, влагалища и других репродуктивных (половых) органов. Во время осмотра хирург может использовать дополнительное освещение или зеркало.
Осмотр гинекологом включает в себя оценку мягких тканей верхних половых путей (матка, фаллопиевы (маточные) трубы, яичники) и нижних половых (влагалища, шейки матки и наружных половых органов), а также мочеиспускательного канала, мочевого пузыря и прямой кишки.
Изучение костей таза обычно не является частью стандартного гинекологического осмотра, но в некоторых случаях может быть оценены и их статус — при ранней или поздней беременности, в случаях травмы или других условиях.
Гинекологическое обследование обычно состоит из трех этапов:
- вид внешних половых органов;
- бимануально (двумя руками);
- ректально-вагинальный (прямой кишки и вагинальный);
Тазовая эхография и еще один метод исследования, используемый для оценки состояния женских органов малого таза.
Внешний вид половых органов
В этом исследовании ваш врач:
- Осмотрит вульву (внешние половые органы) и вагинальное отверстие, чтобы найти:
- покраснения;
- изъязвления;
- воспаления;
- выделения из влагалища;
- кист;
- генитальные бородавки и другие аномалии.
- Он осмотрит влагалище на наличие кист или абсцесс бартолиновых желез (экзокринные железы, расположенные по обеим сторонам вагинального тракта). У здоровых людей бартониновые железы не пальпируются и не чувствительны к прикосновению.
- Врач введет большой гинекологический инструмент расширитель во влагалище. Зеркало может быть пластмассовым или металлическим, и желательно использовать смазку, прежде чем вводить во влагалище, а металлические зеркала могут нагреваться, потому что они могут вызвать холодное чувство при контакте.
- С помощью зеркала стены влагалища разделяются, позволяя врачу осмотреть влагалище и шейку матки; После вставки зеркала, врач будет смотреть на стенки влагалища и шейки матки на наличие:
- ран;
- кист;
- полипы и другие образования;
- изъязвления;
- воспаление;
- кровотечение;
- необычные выделения из влагалища;
- изменение цвета шейки матки.
На этом этапе гинекологического обследования можно взять цитологический аналитический материал (цитоплазму), секрецию для обследования, цервикальную биопсию.
Бимануальное исследование
Следующий шаг — раз в два месяца.

В этом исследовании врач кладет одну руку на нижний живот пациента (сразу над симфизом [суставом]), одновременно вставляя один или два пальца, с другой стороны, во влагалище.
Нажав на брюшную стенку одной рукой и перемещая пальцы другого во влагалище, ваш врач может оценить состояние матки и яичников — размер, форму и консистенцию, такие как установление патологических аномалий, повышенная чувствительность или боль.
Ректально-вагинальный осмотр
При ректально- вагинальном осмотре врач вставляет один палец в правую прямую кишку и один во влагалище.
Таким образом, может быть проведена оценка состояния яичников и соединений матки.
Однако гинекологическое обследование не всегда предусматривает ректально-вагинальное обследование.
После окончания гинекологического осмотра область вокруг влагалища тщательно очищается, а затем вы можете одеться.
Некоторые результаты готовы сразу после исследования, но результаты цитоплазмы занимают от нескольких дней до нескольких недель. 
Что вы почувствуете во время осмотра?
Вы должны быть полностью расслаблены для гинекологического обследования. Поговорите со своим врачом или медсестрой, а также займитесь глубоким дыханием, вы можете расслабиться.
- При введении расширителя во влагалище вы можете испытывать некоторое давление или небольшой дискомфорт.
- Постарайтесь максимально расслаблять мышцы.
- Если используется металлическое зеркало, металл может вызвать ощущение холода при контакте, поэтому надо хорошо нагревать зеркало перед обзором. Для металлических зеркал целесообразно использовать смазку, которая облегчит введение во влагалище.
- Вы можете испытывать боль или другие неприятные ощущения, особенно если есть вагинальная инфекция.
- Во время бимануального обследования у вас может возникнуть некоторый дискомфорт — чувство давления или внезапная боль при пальпации яичников.
- Глубокие вдохи могут помочь вам расслабиться.
- При взятии материала для цитологического исследования (мазок Папаниколау ) можете чувствовать краткую щепотку.
- Ректально-вагинальное обследование может спровоцировать чувство дефекации при удалении пальца врача из прямой кишки.
- Это нормальное чувство и длится всего несколько секунд.
- После осмотра может произойти небольшое кровотечение или рубцевание.
- Не бойтесь рассказать своему врачу, если вы испытываете боль, дискомфорт или другие неприятные ощущения в какой-то момент.
Когда нельзя проводить осмотр?
Факторы, которые могут препятствовать осуществлению гинекологического осмотра или могут повлиять на результаты исследования включают в себя:
- Пациенты, состояние которых (умственное, эмоциональное и / или физическое) не позволяет проводить обзор;
- Наличие активной вагинальной инфекции;
- Использование вагинальных вагинальных препаратов (кремов или гелей) менее чем за 24 часа до начала исследования;
- Менструальное кровотечение;
- Менструация не является противопоказанием к самому проведению гинекологического обследования, но кровотечение может повлиять на результаты теста ПАП.
Комплексное гинекологическое обследование
Сохранение полового и репродуктивного здоровья женщины – главная задача гинекологии. В связи с тем, что многие гинекологические заболевания протекают бессимптомно, своевременная комплексная диагностика патологий женской половой системы становится залогом эффективного лечения и предотвращения развития осложнений.
комплексное обследование у гинеколога
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/05/kompleksnoe-obsledovanie-u-ginekologa.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/05/kompleksnoe-obsledovanie-u-ginekologa.jpg» /> Комплексное обследование у гинеколога
Комплексное гинекологическое обследование – это многоэтапная схема диагностики всех отделов половой и репродуктивной системы женщины, с целью выявления патологий инфекционно-воспалительного, травматического, гормонального и опухолевого характера.
Показания к прохождению комплексного гинекологического обследования
Гинекологи рекомендуют проходить полное обследование органов половой системы каждой женщине не реже одного раза в год в качестве профилактического скринингового метода. Особенно это касается женщин старшей возрастной группы, переживших множественные роды, аборты, хирургические вмешательства на органах малого таза, состоящих на учете у эндокринолога.
Также пройти комплексную диагностику следует при наличии таких патологических симптомов:
- любые нарушения менструального цикла – нерегулярные, обильные, скудные, короткие, продолжительные или болезненные месячные;
- боли внизу живота неясной этиологии;
- патологические выделения из влагалища – гнойные, серозные, творожистые и кровянистые в межменструальный период;
- множественные выкидыши, привычное невынашивание беременности;
- бесплодие – не наступление беременности в течение года ведения активной сексуальной жизни без применения средств контрацепции;
- зуд, жжение, покраснения, высыпания на наружных половых органах пациентки;
- нарушения сексуальной жизни, снижение либидо, боль и дискомфорт во время полового акта.
В зависимости от симптоматической картины, гинеколог индивидуально подбирает методы диагностики, комплекс лабораторных и аппаратных исследований. Такой подход позволяет сконцентрироваться на ключевом участке половой системы, точно определить локализацию, характер и степень выраженности гинекологической патологии.
Как проходит комплексное гинекологическое обследование?
Полное обследование гинеколога всегда включает три последовательных этапа:
Этап 1 – Первичная консультация гинеколога
Начинается диагностический комплекс с первого приема гинеколога. Цели этого этапа — собрать анамнез, выявить жалобы и симптомы патологий, оценить текущее состояние пациентки, поставить предварительный диагноз.
Прием начинается с опроса женщины. Гинеколог задает вопросы относительно:
- жалоб и симптомов со стороны половой системы;
- начала половой жизни, ее регулярности, количества половых партнеров;
- характера и особенностей менструального цикла;
- прошлых беременностей, родов, абортов;
- пережитых ранее гинекологических патологий, хирургических вмешательств;
- методов контрацепции;
- принимаемых лекарственных препаратов.
После опроса гинеколог переходит к осмотру пациентки. Этот этап начинается с пальпации молочных желез и классического осмотра половых органов на гинекологическом кресле. В ходе осмотра врач использует зеркала, расширители, осветительные приборы и другие инструменты, позволяющие оценить состояние наружных половых органов, влагалища, шейки матки.
Также обязательно берутся два мазка:
- первый (урогенитальный) — из уретры, канала шейки матки и заднего свода влагалища;
- второй (влагалищный) — берется с поверхности влагалищной части шейки матки для цитоморфологического исследования.
Специалист обязательно проводит бимануальное исследование, при котором пальцы одной руки гинеколога вводятся во влагалище пациентки, а ладонь второй кладется на переднюю брюшную стенку. Это исследование позволяет врачу прощупать матку и ее придатки, оценить плотность и консистенцию шейки матки.
Если в органах малого таза развивается воспалительный процесс, бимануальное исследование может сопровождаться дискомфортом.
Этап 2 – Дополнительные инструментальные и лабораторные исследования
При наличии патологических симптомов и подозрений на заболевания женской половой системы, гинеколог проводит дополнительные инструментальные исследования, а также назначает расширенную лабораторную диагностику. Перечень обследований и анализов определяется индивидуально для каждой пациентки.
К наиболее информативным аппаратным методам диагностики в ходе комплексного гинекологического обследования относят: кольпоскопию, гистероскопию, УЗИ органов малого таза, гистеросальпингографию (ГСГ).
Кольпоскопия
Э то эндоскопическое исследование слизистых оболочек влагалища и шейки матки, которое проводится при помощи специального оборудования – цифрового видеокольпоскопа. Инструмент оснащен мощным осветительным прибором и миниатюрной видеокамерой.
Тонкая трубка видеокольпоскопа вводится в просвет влагалища, а изображение с видеокамеры передается на монитор компьютера в увеличенном формате. Современное оборудование позволяет получить картинку, увеличенную в 40 раз.
Кольпоскопия дает возможность определить даже незначительные повреждения, воспаления и новообразования слизистых оболочек влагалища и шейки матки. В некоторых случаях перед исследованием врач проводит окрашивание слизистой оболочки при помощи уксусной кислоты. Кроме того, методика позволяет произвести забор биологического материала для проведения биопсии.
Гистероскопия
Э то метод эндоскопического обследования маточной полости и цервикального канала при помощи гистероскопа. Также гистероскопия используется для проведения лечебных манипуляций в полости матки. Перед проведением непосредственного осмотра внутренней поверхности маточной полости в нее закачивается воздух при помощи гистеропомпы.
Далее происходит введение в матку миниатюрной камеры с мощным осветительным прибором, с целью дальнейшей визуализации тканей на экране компьютера. Гистероскопия позволяет диагностировать аномалии или пороки развития матки, злокачественные или доброкачественные новообразования, полипы, гиперплазию, эндометриоз, воспалительные процессы.
УЗИ органов малого таза
Э то высокоинформативное обследование органов репродуктивной системы женщины (матки, яичников, фаллопиевых труб, мочевого пузыря, прямой кишки). В ходе комплексного гинекологического обследования УЗИ может проводиться через переднюю брюшную стенку или при помощи влагалищного датчика.
Если пациентка не имеет острых патологических симптомов, ультразвуковое исследование органов малого таза желательно проводить в первые 7-10 дней менструального цикла. В случае диагностики причин бесплодия, целесообразно провести трансвагинальное УЗИ на 10-15 день менструального цикла для оценки овуляции. Ультразвуковая диагностика органов малого таза безопасна и безболезненна для пациентки.
Используя способность ультразвуковых волн проникать сквозь ткани, меняя свою интенсивность в зависимости от их плотности, врач может визуализировать внутренние органы. УЗИ органов малого таза дает возможность оценить локализацию, форму, размеры, структуру и контуры матки и ее придатков. Методика информативна в отношении анатомических пороков, воспалительных процессов, механических повреждений и новообразований даже на ранней стадии развития.
Гистеросальпингография (ГСГ)
Э то обследование назначается для исследования проходимости маточных (фаллопиевых) труб. В норме маточные трубы становятся каналом, по которому оплодотворенная яйцеклетка попадает из яичников в матку. Гистеросальпингография позволяет выявить спайки, рубцы, опухоли, извитости, перетяжки фаллопиевых труб.
Эти факторы становятся механическим препятствием на пути движения яйцеклетки, что может вызывать бесплодие у женщины. ГСГ проводится путем заполнения просвета труб специальной контрастной жидкостью, после чего проводят диагностику при помощи рентгеновских лучей или ультразвуковых волн.
Обе методики безопасны для здоровья пациенток, поскольку современные рентгеновские аппараты генерируют минимальную лучевую нагрузку, а ультразвуковые волны и вовсе безвредны для организма. При этом рентгенографическое исследование специалисты считают более информативным, в сравнении с УЗИ.
При наличии показаний комплексное гинекологическое обследование может проводиться по расширенному алгоритму. В схеме аппаратной диагностики дополнительно может проводиться компьютерная (КТ) и магнитно-резонансная томография (МРТ) органов малого таза, рентгенологическое исследование, допплерография, диагностическая лапароскопия. На основании такого расширенного комплекса врач может обнаружить патологии всех органов малого таза.
Второй этап комплексного гинекологического обследования включает также лабораторную диагностику. Гинеколог назначит пациентке анализы, направленные на оценку работы половой и репродуктивной системы женщины:
- Гинекологические мазки – мазок на флору берется из уретры, влагалища, шейки матки. Материал забирается специальными стерильными инструментами и исследуется при помощи мощного микроскопа. В мазке специалисты анализируют содержание эпителиальных клеток, слизи, лейкоцитов и флоры, в норме представленной палочками. Результаты анализов гинекологических мазков позволяют предположить развитие инфекционно-воспалительных процессов в половых путях женщины.
- Экспресс-диагностика инфекций методом ПЦР – эта высокочувствительная методика направлена на диагностику инфекционных возбудителей в биологическом материале (пробе). Полимеразная цепная реакция (ПЦР) позволяет обнаружить в образце фрагменты нуклеиновой кислоты (ДНК) возбудителя. В дальнейшем эти фрагменты подвергаются многократной репликации, что позволяет точно идентифицировать микроорганизмы. В комплексном гинекологическом обследовании метод ПЦР используется для выявления урогенитальных инфекций, передающихся половым путем (ИППП). Также методика информативна в отношении вирусных инфекций, таких как гепатиты, ВИЧ и др.
- Анализы на половые гормоны – широкий перечень гинекологических патологий развивается на фоне гормонального дисбаланса. Любые нарушения менструального цикла, проблемы с зачатием и вынашиванием ребенка, гинекологические опухоли, мастопатии, эндометриоз, эрозии, дисплазии шейки матки – диагностика всех этих патологий требует исследования гормонального профиля женщины. На анализ берется венозная кровь. В ходе гинекологического обследования особенно важно установить концентрацию половых гормонов: прогестерона, пролактина, тестостерона, эстрогена, ФСГ и ЛГ. Также гинеколог обращает внимание на уровень гормонов щитовидной железы, которые определяют скорость всех обменных процессов в организме.
- Посевы мазков на микрофлору – проводятся для оценки бактериальной флоры и определения чувствительности микроорганизмов к основному спектру антимикробных препаратов. Материал для посева берется из уретры, цервикального канала и влагалища в межменструальный период. Исследование позволяет оценить качественный и количественный состав аэробной и факультативно-анаэробной микрофлоры мочеполовых путей. После идентификации микроорганизмов, в ходе лабораторных анализов определяется их чувствительность к антибиотикам, что позволяет организовать эффективное лечение.
- Анализы на онкомаркеры – это лабораторное исследование направлено на выявление в крови специфичных белков, которые вырабатываются клетками злокачественных опухолей. Анализ на онкомаркеры в ходе комплексного гинекологического обследования позволяет установить наличие опухолевого процесса в организме, отличить доброкачественную опухоль от злокачественной, проводить мониторинг эффективности терапии. В гинекологии особенно информативны следующие онкомаркеры – маркер опухолей и их метастазов (РЭА), показатель течения заболевания и эффективности терапии карциномы молочной железы (СА 15-3), маркер рака яичников и его метастазов (СА-125). У беременных женщин обязательно определяется маркеров состояния плода АФП.
- Биопсия с дальнейшим цитологическим исследованием – проводится в случае выявления новообразований половой системы у женщины. Биопсия предполагает забор небольшого участка тканей новообразования (биоптата) с целью последующего проведения цитологического анализа. Этот тест направлен на оценку клеточных элементов образца. Цитология позволяет выявить злокачественные клетки, диагностировать онкологию, идентифицировать тип и степень опухолевого процесса.
Для более точной оценки общего состояния организма пациентки гинеколог может дополнительно назначить проведение общего анализа крови и мочи, а также биохимию крови.
Этап 3 – Повторная консультация гинеколога
Завершающий этап комплексного гинекологического обследования – повторный прием гинеколога. К врачу необходимо прийти с результатами всех инструментальных и лабораторных исследований.
Только специалист, способен грамотно расшифровать результаты диагностики, поставить окончательный диагноз, правильно оценить степень тяжести патологии. Терапевтическая схема, разработанная на основании комплексного гинекологического исследования, должна учитывать не только основное заболевание, но и сопутствующие и хронические патологические процессы.
Гинекологическое отделение «Университетской клиники» оснащено современным диагностическим оборудованием, позволяющим провести все этапы комплексного обследования полового и репродуктивного здоровья женщин.
Прием ведут квалифицированные врачи гинекологи, специалисты функциональной диагностики, лаборанты. «Университетская клиника» — эффективная и безопасная медицина нового поколения!
3. Общие и специальные методы исследования гинекологических пациентов.
К общим методам исследования относятся:
1. Наружное гинекологическое исследование — при осмотре наружных половых органов учитывают степень и характер волосяного покрова (по женскому или по мужскому типу), развитие малых и больших половых губ, состояние промежности, наличие патологических процессов (воспаления, опухоли, изъязвления, кондиломы, патологические выделения). Обращают внимание на зияние половой щели, есть ли опущение или выпадения влагалища и матки (при натуживании), патологическое состояние в области заднепроходного отверстия (варикозные узлы, трещины, кондиломы, выделения крови и гноя из прямой кишки). Производят осмотр вульвы и входа во влагалище с учетом их окраски, характера секрета, наличия патологических процессов (воспаления, кисты, изъязвления), состояние наружного отверстия мочеиспускательного канала и выводных протоков бартолиновых желез, девственной плевы.
2. Исследование с помощью гинекологических зеркал — производят после осмотра наружных половых органов. Введя зеркала во влагалище, осматривают слизистую влагалища и шейки матки. При этом обращают внимание на окраску слизистой оболочки, характер секрета, величину и форму шейки матки, состояние наружного зева, наличие патологических процессов в области шейки матки и влагалища (воспаление, травмы, изъязвление, свищи).
Техника осмотра шейки матки влагалищными зеркалами: левой рукой разводят большие и малые половые губы, широко обнажают вход во влагалище, затем, вводят заднее зеркало (ложкообразное) соответственно направлению влагалища (спереди сверху — кзади вниз), заднее зеркало располагается на задней стенке влагалища я слегка оттесняет кзади промежность; потом, параллельно ему вводят переднее зеркало (используют плоский подъемник), которым поднимают кверху переднюю стенку влагалища. Если нужно увеличить доступ к шейке, вводят плоские пластинчатые зеркала в боковые своды влагалища. Для осмотра кроме ложкообразных зеркал (Симпсона) и плоских подъемников применяют створчатые зеркала (цилиндрические, Куско), которые вводят до сводов влагалища в сомкнутом виде, далее, створки раскрывают и шейка матки становится доступной для осмотра; стенки влагалища осматривают, постепенно, выводя зеркало из влагалища.
3. Влагалищное исследование — определяют состояние тазового дна, ощупывают область расположения бартолиновых желез, со стороны передней стенки влагалища прощупывают уретру. Определяют состояние влагалища: объем, складчатость слизистой, растяжимость, наличие патологических процессов (инфильтраты, рубцы, стенозы, опухоли, пороки развития). Выявляют особенности свода влагалища (глубина, подвижность, болезненность). Далее исследуют влагалищную часть шейки матки: величину (гипертрофия, гиперплазия), форму (коническая, цилиндрическая, деформирована рубцами, опухолями, кондиломами), поверхность (гладкая, бугристая), консистенцию (обычная, размягченная, плотная), положение относительно оси таза (направлена кпереди, кзади, влево, вправо), состояние наружного зева (закрыт или открыт, форма круглая, поперечное щель, зияние), подвижность шейки (чрезмерно подвижная, неподвижная, ограниченно подвижная), отмечают наличие разрывов.
4. Двуручное (влагалищно-брюшностеночное, бимануальное) исследование — основной метод распознавания заболеваний матки, придатков, тазовой брюшины и клетчатки. Проводят после извлечения зеркал. Указательный и средний пальцы одной руки, одетой в перчатку, вводят во влагалище, другую руку кладут на переднюю брюшную стенку. Вначале исследуют матку, при пальпации определяют ее положение, величину, форму, консистенцию, подвижность, болезненность. Закончив обследование матки, исследуют придатки. Пальцы наружной и внутренней рук постепенно перемещают от углов матки к боковым стенкам. Нормальные трубы обычно не прощупываются, здоровые яичники могут быть найдены при достаточном опыте исследующего, они определяются сбоку от матки в виде небольших продолговатых образований. Неизмененные связки матки обычно не определяются, при воспалении, опухолях можно прощупать круглые, основные и кресцово-маточные связки. Затем выявляют патологические процессы в области тазовой брюшины и клетчатки (инфильтраты, рубцы, спайки).
Техника влагалищного и бимануального (влагалишно-брюшно-стеночного, двуручного) исследования: вводят во влагалище средний палец правой руки, которым слегка оттягивают кзади промежность, затем, вводят указательный палец правой руки и оба пальца продвигают по оси влагалища до упора (спереди сверху-вниз и назад), при этом большой палей направляется к симфизу, а мизинец и безымянный пальцы прижимаются к ладони, тыльная сторона их основных фаланг упирается в промежность. Пальпируют область тазового дна, область расположения бартолиновых желез, прощупывают уретру, определяют состояние влагалища, исследуют влагалищную часть шейки матки. Затем переходят к двуручному исследованию, для чего левую руку располагают над лобком. Правую руку переводят в передний свод, несколько отодвигая шейку матки кзади. Пальпируют тело матки пальцами обеих рук. Закончив обследование матки, приступают к обследованию придатков. Пальцы рук постепенно перемещают от углов матки к боковым стенкам таза: пальцы правой руки переводят в соответствующий заднебоковой свод, а левой — в подвздошную область. Продвигая руки навстречу друг другу до соприкосновения у крестцово-подвздошного сочленения, смешают их кпереди и такие движения повторяют два-три раза, пока не исследуют область от угла матки до боковой стенки таза.
5. Прямокишечное (ректальное) и прямокишечно-брюшностеночное исследования — применяется у девочек и девушек, при атрезии, аплазии, стенозе влагалища; дополнительно к бимануальному исследованию при опухолях половых органов, при воспалительных заболеваниях, при наличии выделений из прямой кишки, свищах, трещинах, ссадинах и т. д. Исследование проводят 2-м пальцем правой руки, который необходимо смазывать вазелином. При исследовании легко достигается и ощупывается шейка матки, крестцово-маточные связки, тазовая клетчатка. Наружной рукой (прямокишечно-брюшностеночное исследование) исследуют тело матки и придатки.
6. Ректо-влагалищное исследование — применяется при наличии патологических процессов в стенке влагалища, прямой кишки, в окружающей клетчатке. Указательный палец вводят во влагалище, средний — в прямую кишку. При этом легко определяются инфильтраты, опухоли и другие изменения.
Тесты функциональной диагностики используются для определения деятельности яичников и характеризируют эстрогенную насыщенность организма:
I. Исследование шеечной слизи — метод основан на том, что в течение нормального менструального цикла физико-химические свойства слизи подвержены изменениям: к моменту овуляции увеличивается ее количество и уменьшается вязкость под действием некоторых ферментов слизи, активность которых повышается к этому периоду.
1. Симптом «зрачка» — расширение наружного зева слизью цервикального канала. Симптом связан с изменением количества слизи в зависимости от гормональной насыщенности организма. Симптом становится положительным с 5-7 дня цикла. Оценивается по трехбальной системе: 1 балл (+): наличие небольшой темной точки (ранняя фолликулиновая фаза); 2 балла (++): 0,2-0,25 см (средняя фолликулиновая фаза); 3 балла (+++): 0,3-0,35 см (овуляция). После овуляции симптом «зрачка» постепенно ослабевает и исчезает к 20-23 дню менструального цикла.
2. Симптом «папоротника» — кристаллизация шеечной слизи под влиянием эстрогенов. Оценивается по трехбалльной системе: 1 балл (+) — появление мелких кристаллов (ранняя фолликулиновая фаза, с незначительной секрецией эстрогенов); 2 балла (++) — четкий рисунок кристаллов (средняя фолликулиновая фаза с умеренной секрецией эстрогенов); 3 балла (+++) — сильно выражена кристаллизация в виде листа (максимальная продукция эстрогенов при овуляции). Симптом отрицательный в лютеиновую фазу цикла.
3. Симптом натяжения «шеечной слизи» — растяжение слизи более 6 см корнцангом, введенным в канал шейки матки. Слизь растягивают в нить, длину которой измеряют в сантиметрах. Тест оценивают по трехбальной системе: 1 балл (+) — длина нити до 6 см (невысокая эстрогенная стимуляция); 2 балла (++) — 8-10 см (умеренная эстрогенная стимуляция); 3 балла (+++) — 15-20см (максимальная продукция эстрогенов). В лютеиновую фазу цикла натяжение слизи уменьшается
II. Кольпоцитологическое исследование клеточного состава влагалищных мазков — основано на циклических изменениях эпителия влагалища.
1. Реакция влагалищного мазка:
а — в мазке определяются базальные, парабазальные клетки, лейкоциты — резкая эстрогенная недостаточность;
б — в мазке парабазальные клетки и единичные промежуточные — выраженная гипофункция яичников;
в — в мазке промежуточные клетки и единичные поверхностные — умеренная гипофункция яичников (присутствуют в нормальном менструальном цикле в фолликулиновой и лютеиновой фазах, за исключением периовуляторного периода);
г — в мазке поверхностные клетки, единичные промежуточные, среди поверхностных — клетки со сморщенными ядрами — хорошая эстрогенная насыщенность, определяется в периовуляторный период.
2. Индекс созревания — процентное соотношение поверхностных, промежуточных и парабазальных клеток. Записывается в виде трех чисел, из которых первое — процент парабазальных — второе — промежуточных и третье — поверхностных клеток. 0/20/80 — периовуляторный период, максимальный уровень эстрогенов и поверхностных клеток; 0/70/30 — ранняя фолликулиновая фаза.
3. Кариопикнотический индекс (КПИ) — процентное отношение поверхностных клеток с пикнотическими ядрами к клеткам, имеющим везикулярные (непикнотические) ядра. КПИ в начале фолликулиновой фазы 25-30% к моменту овуляции — 60-70%, в лютеиновой фазе снижается до 25%.
III. Измерение базальной температуры — тест основан на гипертермическом эффекте прогестерона. Последний оказывает непосредственное воздействие на центр терморегуляции, расположенный в гипотамаламусе. Поэтому при повышении секреции прогестерона во вторую половину нормального менструального цикла отмечается повышение базальной температуры на 0,4-0,8 0 С. В фолликулиновую фазу базальная температура ниже 37 0 С, период овуляций падает до 36,2 0 — 36,3 0 С, после овуляции повышается до 37,1 0 — 37,3 0 С, редко до 37,6 0 С и держится на субфебрильных цифрах в лютеиновой фазе (не менее 10-12 дней), непосредственно перед менструацией падает до исходных цифр. По базальной температуре можно судить о продолжительности фаз цикла, их полноценности, наличии или отсутствии овуляции.
IV. Гистологическое исследование соскоба эндометрия. Метод основан на появлении характерных изменений эндометрия под воздействием стероидных гормонов яичника. Эстрогены вызывают пролиферацию, а прогестерон — секреторные преобразования.
В норме в фазу секреции железы расширены, имеют полиповидную форму, видны компактный и губчатый слой. Цитоплазма в клетках железистого эпителия светлая, ядро бледное. В просвете желез виден секрет. При гипофункции желтого тела железы слабо извитые, с узкими просветами. При ановуляторном менструальном цикле железы эндометрия узкие или несколько расширенные, прямые или извитые. Железистый эпителий цилиндрический, высокий, ядра крупные, расположены базально или находятся на различных уровнях. Атрофический эндометрий характеризуется преобладанием стромы, иногда видны единичные железы. Соскоб чрезвычайно скудный
V. Исследование крови. Основано на том, что состав форменных элементов изменяется в соответствии с фазами менструального цикла. В позднюю фолликулиновую фазу увеличивается количество лейкоцитов, тромбоцитов и эритроцитов. К началу менструации количество указанных элементов минимальное. Метод менее достоверный из-за больших индивидуальных колебаний.
VI. Кожно-аллергический тест. Основан на появлении аллергической реакции в ответ на введение гормональных препаратов (эстрогенов, прогестерона). На месте введения гормональных препаратов образуется папула, размеры которой увеличиваются при нарастании уровня эстрогенов или прогестерона. При этом одновременно с увеличением размеров папулы возникает местная аллергическая реакция: покраснение папулы, зуд. Если цикл ановуляторный, изменение папулы на введение эстрогенов отсутствуют. Изменение папулы при введении прогестерона в период предполагаемой максимальной функции желтого тела (поздняя лютеиновая фаза) свидетельствует о происшедшей овуляции и удовлетворительной функции желтого тела. Тест проводят в течение нескольких менструальных циклов.
Гормонально-функциональные пробы применяются для топической и дифференциальной диагностике эндокринных заболеваний как по горизонтали (яичники-надпочечники-щитовидная железа), так и по вертикали (матка — яичники — гипофиз — гипотоламус — нейротрансмитерные механизмы).
а) проба с прогестероном — применяется при аменорее любой этиологии для исключения маточной формы; считается положительной, если через 2-4 дня после 6-8 дневного внутримышечного введения прогестерона или через 8-10 дней после однократного введения оксипрогестерона капроната у больной появляется менструальноподобная реакция. Положительная проба исключает маточную форму аменореи и свидетельствует о дефиците прогестерона. Отрицательная проба может быть при маточной аменорее или при эстрогенной недостаточности.
б) проба с эстрогенами и прогестероном — проводится для исключения (подтверждения) маточной или яичниковой формы аменореи. Больной в течение 10-14 дней вводят один из эстрогенных препаратов в/м (эстрадиола бензоат, фолликулин) или внутрь (этинил эстрадиол), затем прогестерон как и в пробе с прогестероном. Наступление менструальноподобной реакции свидетельствует о выраженном дефиците эндогенных эстрогенов, отрицательный результат указывает на маточную форму аменореи.
в) проба с дексаметазоном — применяется для определения характера гиперандрогении у женщин с признаками вирилизации, основана на угнетении секреции АКТГ. До и после проведения пробы определяют содержание 17-КС. Снижение уровня 17-КС после проведения пробы на 50-75% указывает на надпочечниковый источник андрогенов (проба положительная), на 25-30% — на яичниковое происхождение андрогенов (проба отрицательная).
г) проба с кломифеном — показана при заболевании, сопровождающимся ановуляцией, чаще на фоне олиго- или аменореи. Пробу проводят после месячных или менструальноподобной реакции. Назначается кломифена цитрат с 5 по 9 день от начала менструальноподобной реакции, действие его ощущается через гипоталамус. Отрицательная проба с кломифеном (отсутствие увеличения концентрации эстрадиола, гонадотропинов в плазме крови, монофазная базальная температура, отсутствие менструальноподобной реакции) указывает на гипоталамо-гипофизарное нарушение.
д) проба с люлиберином — проводится при отрицательной пробе с кломифеном. Внутривенно вводят 100 мг синтетического аналога люлиберина. До начала введения препарата и через 15, 30, 60 и 120 мин после введения через постоянный катетер из локтевой вены берут кровь для определения содержания ЛГ. При положительной пробе к 60-й мин содержание ЛГ нарастает до цифр, соответствующих овуляции, что указывает на сохраненную функцию передней доли гипофиза и нарушение функции гипоталамических структур.




