Лечение агрессивного поведения
Лечение агрессивного поведения

Агрессивное поведение – комплексный синдром, выражающийся возникновением и воплощением враждебных качеств человека, проявлением резко негативных чувств к другим. Больной стремится совершить насильственные поступки, всячески стараясь показать своё превосходство и силу над другими. Агрессивность часто сопровождается стремлением к власти. В большинстве случаев расстройство требует психологической коррекции, установления причин и лечения.
Диагностика и терапия агрессивного типа поведения – одно из направлений работы нашего центра «Веримед».
Как проявляется защемление нерва?
Интенсивная, колющая или стреляющая (как удар током) боль в шее, пояснице или в грудной клетке. Боль может распространятся в руку, в затылок, по ходу ребра в грудную клетку, нередко в область сердца, или в ногу. В зоне компрессии мышцы напряжены, спазмированы, может быть отек мягких тканей. Напряжение мышц приводит к искривлению позвоночника, на стороне боли приподнимается плечо, лопатка, бедро. Такой «перекос» мышц спины называют болевой (алгической) позой. Если не назначить правильное лечение, защемление нерва может сохраняться несколько недель и значительно ухудшить качество жизни пациента.
Причины защемления нерва:
- Наиболее частой причиной является остеохондроз. При этом корешки спинальных нервов ущемляются в межпозвонковых отверстиях в месте протрузии (выпячивания) межпозвонкового диска. Дополнительной причиной защемления нерва являются костные выросты позвонков (остеофиты).
- Грыжа межпозвонкового диска является осложнением остеохондроза и как правило, приводит к стойкому защемлению нервного корешка. При этом боли распространяются по ходу руки или ноги и сопровождаются снижением рефлексов, нарушением чувствительности кожи, ощущением «покалывания иголочек» или слабостью в пальцах кисти или стопы.
- Постоянная интенсивная физическая нагрузка приводит к сдавлению нерва между мышцами и сухожилиями. Это так называемые «туннельные» синдромы. Они встречаются у людей определенных профессий: спортсмены, теннисисты (защемление нерва в области локтя), машинистки и другие «печатающие» люди (компрессия в области запястья).
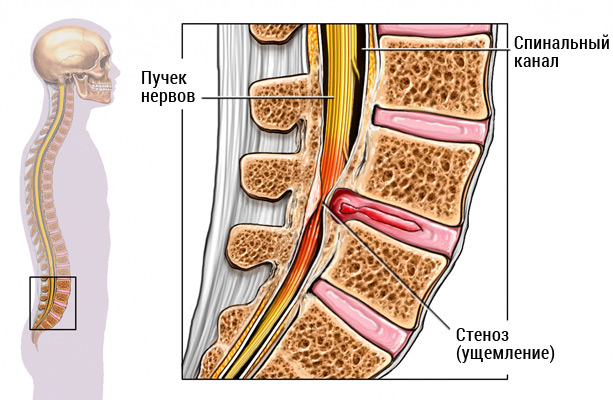
Стеноз позвоночного канала
Стеноз позвоночного канала — это сужение одной или нескольких областей позвоночного канала, который образован главным образом дугами позвонков. Эта патология, которая чаще всего возникает в пояснице или шее, может оказывать давление на центральную или периферическую нервную систему (спинной мозг или нервы, отходящие от сдавленных участков). Обычно человек с данным заболеванием жалуется на сильную боль в ногах, икрах или пояснице при стоянии или ходьбе. Стеноз позвоночного канала, симптомы которого могут усиливаться при ходьбе вверх или вниз по холму, пандусу или ступенькам и быть менее интенсивным, если пациент присаживается или наклоняется, может доставлять серьезный дискомфорт.
Однако не у всех пациентов с сужением позвоночника появляются какие-либо признаки — и наука до сих пор не дает точный ответ почему так происходит. Из-за этого термин «стеноз позвоночного канала» больше относится к симптомам боли, а не к самому сужению. Также не существует термина «анатомический стеноз позвоночного канала», так как в норме не должно быть его сужений, вызывающих какую-либо симптоматику.
 Стеноз позвоночного канала
Стеноз позвоночного канала
Причины возникновения стеноза позвоночного канала
Некоторые люди рождаются с уменьшенным диаметром позвоночного канала. Это называется «врожденный стеноз». Однако чаще всего заболевания возникает вследствие возрастных изменений, которые происходят с течением времени. Это называется «приобретенный стеноз позвоночного канала».
Риск развития стеноза позвоночного канала увеличивается, если:
- Вы родились с узким позвоночным каналом
- Вы женщина
- Вам 50 лет или больше
- У Вас ранее была травма или операция на позвонках
- Патологию кости. Повреждения позвоночника (например, при остеоартрите) могут спровоцировать образование костных шпор, которые имеют тенденцию прорастать в позвоночный канал. Болезнь Педжета (заболевание костей, поражающее взрослых) также может вызывать разрастание костей в позвоночнике.
- Грыжи межпозвоночных дисков. Межпозвоночные грыжи, которые действуют как амортизаторы между позвонками, с возрастом видоизменяются. Это позволяет им покинуть их нормальное положение оказывать давление на спинной мозг или нервные корешки.
- Утолщенные связки. В норме связки помогают удерживать кости позвоночника вместе, однако со временем они могут стать жесткими и утолщенными и выпирать в позвоночный канал, также вызывая его сужение.
- Опухоли. Аномальные разрастания могут образовываться внутри спинного мозга, на спинномозговых оболочка, или в пространстве между спинным мозгом и позвонками. Идентифицируются при визуализации позвоночника с помощью МРТ или КТ.
- Травмы позвоночника. Автомобильные аварии и другие травмы могут вызвать вывих или перелом одного или нескольких позвонков. Смещение костей в результате перелома позвоночника может привести к повреждению содержимого позвоночного канала. Отек близлежащих тканей сразу после операции на спине также может оказывать давление на спинной мозг или нервы.
Виды стеноза позвоночного канала
Типы стеноза позвоночного канала классифицируются в зависимости от того, на каком участке позвоночника возникает заболевание. Возможно иметь более одного типа. Двумя основными типами стеноза позвоночного канала являются:
- Шейный стеноз. В этом состоянии сужение происходит в шейной части позвоночника.
- Спинальный стеноз поясничного отдела. В этом состоянии сужение происходит в части позвоночника в нижней части спины. Это наиболее распространенная форма стеноза позвоночного канала.
Стеноз поясничного отдела позвоночника: симптомы и лечение
Как отмечалось ранее, стеноз позвоночного канала может не иметь никаких проявлений. При возникновении они часто начинаются постепенно и со временем ухудшаются. Симптомы различаются в зависимости от локализации стеноза и пораженных нервов. Наиболее часто данные патологические изменения в шейном отделе имеет следующие симптомы:
- Онемение или покалывание в руке, руке, ступне или ноге;
- Слабость в руке, кисте, ступне или ноге;
- Проблемы с ходьбой и равновесием;
- Боль в шее;
- Нарушение функции кишечника или мочевого пузыря (позывы к мочеиспусканию и недержание мочи).
- Онемением или покалыванием в стопе или ноге;
- Слабостью в стопе или ноге, хромотой;
- Болью или спазмами в одной или обеих ногах при длительном стоянии или при ходьбе;
- Половой дисфункцией;
- Болью в спине.
Диагностика
Описанные выше симптомы могут вызывать и другие заболевание, которые врач должен исключить. К ним относятся
- артрит (воспалительный процесс) бедренного или коленных суставов;
- расстройства нервной системы;
- нарушения работы сердца и сосудов.
- Рентген позвоночника на предмет остеоартроза, костных шпор и сужения позвоночного канала.
- Компьютерная томография (КТ), позволяющая получить более подробные изображения спины и позвоночного канала.
- Магнитно-резонансная томография (МРТ) позвоночника для получения снимков спинного мозга и нервов.
- ЭМГ (электромиограмма) для проверки нервов, идущих к мышцам верхних и нижних конечностей.
- Рентген бедренных или коленных суставов;
- анализы крови, а также тесты для проверки кровообращения в ногах (например, тест ходьбы на 200 метров).
Лечение
1. Физическая активность
Регулярные упражнения помогают наращивать и поддерживать силу мышц рук и ног. Это улучшит равновесие, способность ходить, наклоняться и двигаться, а также уменьшит боль. Врач ЛФК индивидуально подберет упражнения, которые подходят пациенту.
Пациенту можно посоветовать:
- Выполнять регулярные физические упражнения. Они должны быть частыми — не реже трех раз в неделю по 30 минут. Начинать можно с медленных упражнений на сгибание (наклон вперед). Когда вы почувствуете, что готовы, включите в свой план ходьбу или плавание.
- Не делать ничего, что может вызвать или усугубить боль. Например, поднимать тяжелые предметы или ходить на большие расстояния.
- Поговорить со своим врачом о обезболивающих средствах.
- Сначала изучить нехирургические варианты лечения, за исключением редких случаев, когда боль, слабость и онемение возникают быстро.
Противовоспалительные средства (обычно называемые НПВП), такие как ибупрофен или нимесулид, также могут облегчить боль. Кроме того, лечащий врач назначить другие лекарства, помогающие при боли и / или мышечном спазме. Инъекции кортикостероидов непосредственно в область вокруг спинного мозга могут обеспечить временное, а иногда и постоянное облегчение. Однако следует помнить, что данное лечение может подходить не всем пациентам и осуществляется только в условиях лечебного учреждения квалифицированным специалистом.
3. Оперативные вмешательства
Врач может порекомендовать операцию, если безоперационное лечение не улучшит симптомы. Доступны различные типы вмешательств на позвоночнике, и в зависимости от конкретного случая нейрохирург поможет определить, какая процедура может быть подходящей для пациента. Как и при любой операции, риски для пациента включают возраст, общее состояние здоровья и другие факторы, которые принимаются во внимание заранее.
Пациенту показана операция, если:
- Болевой синдром ограничивает нормальную активность или ухудшает качество жизни;
- Развиваются прогрессирующие неврологические дефициты (слабость в ногах, провисание стопы, онемение конечностей);
- Нарушение нормальной работы кишечника, мочевого пузыря или наступает половая дисфункция;
- Пациент чувствует дискомфорт при в положении стоя или при ходьбе;
- Лекарственные средства, ЛФК и физиотерапия неэффективны;
- Состояние здоровья пациента позволяет провести хирургическое вмешательство.
Несколько недавних исследований показали, что в краткосрочной перспективе хирургическое вмешательство дает лучшие результаты, чем нехирургическое лечение. Однако результаты различаются, и, как и все операции, эта также сопряжена с риском. Некоторые из этих рисков включают образование тромбов в головном мозге и / или ногах; разрывы тканей вокруг спинного мозга; инфекционное заболевание; и повреждение нервного корешка. Хотя операция может принести некоторое облегчение, она не вылечит стеноз позвоночного канала или остеоартрит, и симптомы могут повториться.
У небольшого процента пациентов нестабильность позвоночника может потребовать выполнения спондилодеза — это решение обычно принимается до операции. Спондилодез — это операция, при которой создается прочное соединение двух или более позвонков. Этот тип вмешательства может помочь в укреплении и стабилизации позвоночника и тем самым облегчить тяжелую и хроническую боль в спине.
Другие типы оперативные методы лечения стеноза поясничного отдела позвоночника включают:
- Ламинотомия: создает отверстие в кости (в пластинке), чтобы уменьшить компрессию (давление) на нервные корешки.
- Фораминотомия: хирургическое вскрытие или увеличение костного выхода нервного корешка из позвоночного канала; может выполняться отдельно или вместе с ламинотомией / ламинэктомией.
- Медиальная фасетэктомия: удаление части сустава, которая может быть разросшейся, для создания большего пространства в позвоночном канале.
- Передний поясничный межтеловой спондилодез, задний поясничный межтеловой спондилодез и трансфораминальный поясничный межтеловой спондилодез: удаление дегенеративного диска и сращение тел позвонков сверху и снизу. Обычно достижение спондилодеза не происходит в операционной. Этот процесс является длительным и занимает от 6-ти месяцев до года. Во время хирургического вмешательства врачом создаются условия для того, чтобы сращение наступило в нужные сроки.
- Заднебоковой спондилодез: размещает костный трансплантат на задней и боковых сторонах позвоночника для достижения спондилодеза.
Данное заболевание может серьезно нарушить привычный образ жизни человека. Врач может поставить диагноз и исключить другие болезни. Также доктор поможет пациентам разработать стратегию лечения, которая может включать в себя лекарства, упражнения и физиотерапию или направление для оперативного лечения.
Профилактика
Структура профилактики стеноза позвоночного канала включает в себя несколько шагов, которые позволят не только избежать стеноза позвоночного, но и другой патологии, например, заболеваний сердца и сосудов, артрозов, сахарного диабета. К таким шагам относятся:
- нормализация массы тела и регулярная физическая активность. Пациенту с избыточным весом рекомендуется обратиться к диетологу для составления диеты и определения оптимальной физической нагрузки. При этом очень важно всегда придерживаться принципов здорового питания и активного образа жизни;
- адекватная терапия уже имеющихся хронических заболеваний. Немаловажно сохранять здоровье, но также необходимо контролировать диагностированные болезни и предупреждать их прогрессирование. Большое значение имеет контроль артериальной гипертензии, сахарного диабета, аутоиммунной и ревматической патологии;
- сохранение эмоционального здоровья. Депрессия, раздражительность, лабильность настроение также негативно сказывается на теле человека. Поэтому мы должны контролировать свое психологическое состояние и успеть вовремя избавиться от отрицательных проявлений;
- прохождение регулярных профилактических осмотров и исследований. Известно, что все заболевания легче лечить в начальных стадиях, поэтому периодические консультации у специалиста являются важным аспектом поддержания здоровья. Также пациент не должен затягивать с визитом к доктору при наличии каких-либо изменений в самочувствии или появлении болевого синдрома, нарушении подвижности конечностей и пр.
Резюме
Стеноз (или сужение) позвоночника – это распространенное заболевание, которое возникает, когда небольшой спинномозговой канал, содержащий нервные корешки и спинной мозг, сжимается. Это вызывает «защемление» спинного мозга и / или нервных корешков, что приводит к боли, спазмам, слабости или онемению. В зависимости от того, где происходит сужение, пациент может ощущать эти симптомы в пояснице и ногах, шее, плечах или руках.
В лечении можно применять различные методы в зависимости от степени сужения и её причины. Обычно стеноз вызван остеоартритом или артритом позвоночника и межпозвонковых дисков. Своевременная медицинская помощь может значительно облегчить симптомы и улучшить качество жизни пациента.
Лечение нейропатий полового нерва
Лечебно-диагностические блокады
Первым этапом рекомендуют проводить лечебно-диагностические блокады этих самых проблемных зон, о которых мы говорили в самом начале (зоны связок и мышц).
Наибольшее распространение получили блокады с местным анестетиком (лидокаин, бупивакаин) и глюкокортикоидом (бетаметазон).
Трансвертебральная магнитная нейромодуляция
В стенах нашего центра был разработан и адаптирован уникальный метод лечения нейропатической боли. Он является высокоэффективным при истинной неропатии полового нерва и используется параллельно с блокадами. Глубокое воздействие направленого магнитного импульса с определенной частотой на зону выхода полового нерва из позвоночника (уровень S2-S3) позволяет «перезагрузить» иннервацию и разорвать порочный круг боли. Курс лечения магнитной нейромодуляцией составляет от 10 до 15 сеансов в зависимости от тяжести заболевания.

Ботулинотерапия.
Показана при наличии мышечно-тонического синдрома, когда мышцу необходимо расслабить. Ботулинический токсин типа А с успехом применяется именно для воздействия на этот патологический компонент.
При верном применении (по показаниям и с хорошей навигацией посредством УЗИ) риски осложнений минимальны.
Транскраниальная магнитная нейромодуляция
Данная методика направлена на устранение центральной сенситизации – состояния, формирующегося при длительном течении заболевания, когда пациент вовремя не получил адекватного лечения.
Помните, даже при затянутом течении болезни выход есть!

Мануальная терапия.
Основная цель лечения у невролога-остеопата– устранение нарушений биомеханики и патологических изменений в мягкотканых структурах.
Когда у человека болит мышца, он старается ее рефлекторно «беречь», меняя положение, сидя или при ходьбе. Это приводит к тому, что эти структуры, на которых ложится дополнительный «объем работы» начинают испытывать дополнительную нагрузку и болеть. А это только усиливает порочный круг развития заболевания. При помощи мануальных методик можно вернуть на место то, что подверглось смещению и оказалось вовлечено в патологический процесс.
Нейропатия полового нерва: история излечения пациентки
Системная медикаментозная терапия.
Терапия должна подбираться индивидуально для конкретного человека, в зависимости от степени выраженности болей и общего психологического состояния. В комплекс лечения могут входить: нестероидные противовоспалительные препараты, антиконвульсанты, антидепрессанты, ингибиторы обратного захвата серотонина, слабые опиоидные анальгетики, миорелаксанты центрального действия и нейротропные препараты.
При наличии у Вас, описанных симптомов,не затягивайте визит к специалисту. Помните, Ваше здоровье – в Ваших руках!
Чем опасна постоянная заложенность носа без насморка?
Хроническое затруднённое дыхание носом приводит к ряду негативных перемен в организме:
- снижение остроты обоняния до полной его потери (иногда без восстановления);
 возникновение головных болей (кислородное голодание);
возникновение головных болей (кислородное голодание);- хроническая форма аллергического ринита может спровоцировать бронхиальную астму;
- продолжительное затруднённое дыхание у детей может способствовать ухудшению слуха и обоняния, вызвать умственную отсталость;
- появление ночного храпа;
- сбой в процессе кровообращения мозга – серьёзная угроза для жизни;
- отсутствие сна, изнуряющая слабость, ухудшение памяти, депрессии, апатии, длительное нервное напряжение.
Как лечить заложенность носа без насморка?
Терапия затруднённого дыхания включает различные лечебные мероприятия.
Современная медицина предлагает ряд лекарств, улучшающих состояние больного и облегчающих дыхание. Например, сосудосуживающие капли на основе оксиметазолина. Один из наиболее эффективных препаратов – Сиалор ® Рино.

где купить Сиалор?
Предлагаем ознакомиться с методами борьбы с затруднённым дыханием, применяемыми в разных случаях.
Однако перед началом лечения мы рекомендуем уточнить диагноз у врача: специалист точно определит причину возникновения такого состояния и подберет оптимальную схему лечения.
Пыльный сухой воздух
Увлажнение слизистой носа, пока не появится насморк:
- употребление значительного количества жидкости помогает восстановить гидробаланс организма и содействует увлажнению слизистой оболочки;
- полоскание носа раствором, содержащим морскую соль;
- проветривание помещения и увлажнение воздуха до 50-70%;
- прогулки на свежем воздухе.
Затем необходимо лечить насморк, выявив его причину.
Вазомоторный ринит
Лечение вазомоторного ринита – задача непростая, потому что в его основе лежит гормональный сбой в организме. Часто устранить проблему медикаментами не удаётся, необходимо пройти дополнительное обследование и обратиться к эндокринологу. После нормализации гормонального баланса проблема затруднённого дыхания проходит сама.
Деформация носовой перегородки и патологии развития носа
Если затруднённое дыхание спровоцировано неправильным строением носовой перегородки, рекомендуется хирургическое вмешательство по её восстановлению. Операция проводится с использованием анестезии, реабилитация занимает не больше двух недель.
Медикаментозный ринит
Рекомендовано постепенно уменьшать дозировку сосудосуживающих препаратов до полного отказа от их использования.
С вышеописанной проблемой сталкиваются не только взрослые, но и дети. Участились случаи, когда заложенность носа появляется в достаточно раннем возрасте. Для безопасного лечения медикаментозного ринита лучше использовать препараты с оксиметазолином в качестве активного компонента.
Инородное тело
Удалением посторонних предметов занимаются специалисты. Самостоятельно проводить такую манипуляцию опасно, так как велик риск травмировать носовую перегородку, ухудшив тем самым состояние.
Воспалительные заболевания горла
Для решения данной проблемы необходимо лечить основное заболевание с целью предотвращения воспаления и распространения инфекции. Чтобы остановить воспаление и помочь справиться организму с инфекцией, ЛОР специалисты часто назначают антибиотики.
Задний ринит
Необходимо постоянно увлажнять слизистую с помощью регулярных полосканий носа раствором на основе морской воды и приёма значительного количества жидкости.
Вирусный ринит
При вирусном рините организм самостоятельно справляется с заболеванием. Медикаменты помогают устранить симптомы болезни и улучшить состояние больного.
Вирусная инфекция требует квалифицированного лечения, если затруднённость дыхания наблюдается больше трёх недель. Отоларинголог назначает противовирусные и сосудосуживающие препараты.
Полипы
В некоторой мере удаётся избавиться от заложенности с помощью медикаментов, направленных на снятие отёчности слизистой носа. При тяжёлом течении заболевания необходимо хирургическое вмешательство.
Сильная заложенность носа без насморка – ситуация тревожная. Приносит немалый дискомфорт и нарушает режим сна и бодрствования. Это явление специалисты оценивают как более серьёзное, чем классический насморк, так как оно может указывать на воспаление носовой полости. Также среди популярных причин затруднённого носового дыхания – инфекция слизистой носа, последствия травмы или аллергический ответ организма.
С некоторыми из перечисленных состояний, которые не требуют серьёзного врачебного вмешательства, можно справиться с помощью современного лекарственного препарата Сиалор ® Рино, действующим веществом которого является оксиметазолин. Он эффективно решает проблему: устраняет заложенность, освобождает человека от надоедливого недуга. Но если затруднённое дыхание не проходит в течение продолжительного периода, необходимо обратиться за консультацией к ЛОР специалисту.
Лечение спазма пищевода в Саратове, России, лечение эзофагоспазма
Сарклиник проводит комплексное лечение спазма пищевода в Саратове , лечение спазма пищевода в России у мужчин и женщин, парней и девушек, мальчиков и девочек в амбулаторных условиях, лечение эзофагоспазма в Саратове, лечение кардиоспазма в Саратове, лечение гипермоторной дискинезии пищевода в Саратове. Лечение спазма пищевода включает в себя разнообразные рефлексотерапевтические методики.
Как помочь другому справиться с селфхармом
Часто этим вопросом задаются родители, которые начинают замечать проявления селфхарма у детей. К сожалению, редко когда они знают, как им помочь. Самое важное — вовремя среагировать, не обесценивать проблему, не ругать ребенка, а попробовать выяснить, что с ним происходит, без осуждения.
Что может указывать на то, что близкий человек страдает от селфхарма?
- Слишком часто появляющиеся царапины или порезы, которые нельзя объяснить контактом с животными, активными играми либо занятиями спортом.
- Наличие крови на одежде, белье или кровати.
- Попытки не появляться на людях в одежде, которая открывает руки, большую часть ног, живот и так далее. Особенно дома и в жаркую погоду.
- Если вы заметили подобные признаки, то важно дать понять, что вы рядом и готовы помочь — без осуждения. Следует мягко и аккуратно поговорить с близким и объяснить необходимость проконсультироваться у специалиста.
Важно знать
Селфхарм не равняется суицидальному поведению и его не следует расценивать как первый звоночек на пути к самоубийству. Суицидальное поведение направлено именно на то, чтобы уйти из жизни; самоповреждение не имеет такой цели — напротив, это способ (хоть и ущербный) справиться со своим состоянием, чтобы продолжать жить.
Причин селфхарма может быть множество, и чаще всего к такому поведению приводят трудности с регуляцией эмоций, их осознанием и контролем. Поэтому важно вовремя обращаться к врачу и не осуждать людей, на теле которых заметны следы от самоповреждений, которые, возможно, появились у них в сложные моменты жизни.
Чтобы лучше разобраться в теме селфхарма, можно почитать книги про пограничное расстройство личности, например: «Я ненавижу тебя, только не бросай меня» Джерольда Крейсмана и Хэла Страуса либо «Прекратите ходить по яичной скорлупе» Пола Мейсона и Рэнди Крегера.


 возникновение головных болей (кислородное голодание);
возникновение головных болей (кислородное голодание);
