Периоральный дерматит: что это такое, как распознать и лечить
Периоральный дерматит: что это такое, как распознать и лечить
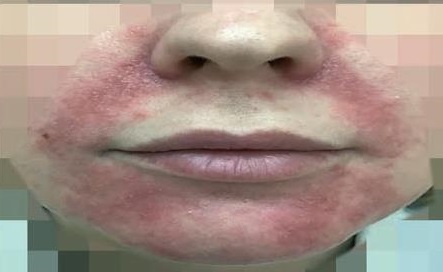
Явно выраженные покраснения или появление мелких папул вокруг губ, в области носогубных складок, подбородка, углов рта или вокруг глаз – вот характерные симптомы периорального дерматита.
Подобные высыпания чаще возникают у женщин в молодом возрасте, могут существовать длительно, вызывая не только эстетический дефект, но и приводя к серьезным невротическим расстройствам.
Рисунок 1. Периоральный дерматит
Механизмы развития плеврита при онкозаболеваниях
Плевра – одна из серозных оболочек в теле человека. Она состоит из двух листков. Париетальный листок покрывает стенки грудной полости. Висцеральный листок окутывает легкие. Между этими листками находится тонкая щель – плевральная полость. В норме в ней присутствует совсем немного жидкости – это своего рода «смазка», позволяющая легким свободно скользить относительно грудной стенки во время вдохов и выдохов.
Когда листки плевры воспаляются, на них появляется налет, и они, как наждачная бумага, начинают сильно тереться друг о друга, и это причиняет пациенту боль (в плевре много нервных окончаний). Такая форма патологии называется сухим плевритом. Если между листками плевры скапливается жидкость – это выпотной, или экссудативный, плеврит. Когда появляется эта жидкость, симптомы сухого плеврита уменьшаются. Но возникает новая угроза: жидкость, которая скапливается между листками плевры (при онкологических заболеваниях ее называют злокачественным плевральным выпотом) сдавливает легкие, не дает им полноценно расправляться. Из-за этого у пациента нарастает дыхательная недостаточность.
При плеврите в плевральной полости могут развиваться фиброз и склероз – разрастание фиброзной или рубцовой ткани. Из-за этого легкие не могут полноценно расправляться. Нарастает дыхательная недостаточность.
При онкологических заболеваниях к экссудативному плевриту приводит совокупность причин:
- Метастазы рака в плевру приводят к повышению проницаемости капилляров – из-за этого в плевральную полость выделяется больше жидкости. В то же время, нарушается отток лимфы.
- Поражение лимфоузлов средостения (находятся внутри грудной клетки, между легкими) нарушает отток лимфы.
- Поражение грудного лимфатического протока, по которому лимфа оттекает в венозную систему. При этом развивается грозное осложнение – хилоторакс, скопление в плевральной полости лимфы с высоким содержанием жира.
- Бронхиальная обструкция – перекрытие злокачественной опухолью просвета бронха, в результате чего снижается давление в плевральной полости, и это способствует притоку жидкости.
- Косвенные эффекты злокачественной опухоли: снижение уровня белка в крови (гипопротеинемия), опухолевая пневмония, осложнения лучевой терапии, эмболия легочных сосудов.
- Перикардиальный выпот (скопление жидкости в околосердечной сумке) приводит к нарушению работы правого желудочка и вторичному плевральному выпоту.
Аллергия на плесень и пыль: как распознать и чем помочь ребенку (2021-04-30 11:13:58)

30.04.2021 3707
На плесень и пыль обычно не обращают внимания. А зря — это очень сильные аллергены. В последние годы врачи отмечают все больше случаев, когда именно эти раздражители вызывают респираторную аллергию.
Плохая гидроизоляция, трещины в стенах и на потолке, неплотно закрывающиеся окна, протечки безобидными кажутся лишь на первый взгляд. Подобные издержки домашнего микроклимата могут вызвать аллергические реакции — одну из самых распространенных проблем со здоровьем у маленьких детей. Начинается все обычно с пищевой аллергии, которая, как правило, к 3-4 годам проходит. Но возможен и другой сценарий, когда по мере взросления ребенка «радиус поражения» только увеличивается. Бытовая аллергия, то есть реакция на домашнюю пыль и плесневые грибы, или аллергия на пыльцу (поллиноз) — все это вполне реальные опасности. Реакция на бытовые аллергены не зависит от времени года, а обострение поллиноза носит сезонный характер, пик приходится на весну и лето. В жаркие засушливые и безветренные дни в воздухе заметно повышается концентрация пыльцы цветущих растений и пыли, а продолжительная дождливая погода и повышенная влажность могут спровоцировать даже во вполне благоустроенных и оснащенных всеми современными удобствами жилищах появление плесени.
Когда ребенок вдыхает воздух, в котором присутствуют подобные раздражители, они оседают на слизистой оболочке бронхов или полости носа. В ответ на вторжение «чужака» иммунная система выбрасывает в кровь биологически активное вещество гистамин, который запускает аллергическую реакцию. Она проявляется в виде воспаления и отека слизистых оболочек. При аллергическом рините затрудняется дыхание через нос, начинается обильный насморк с чиханием и зудом. При бронхиальной астме из-за отека слизистой бронхов сужается просвет дыхательных путей, начинается одышка со свистящими хрипами на выдохе и утренний кашель.
Чтобы ребенок с наименьшими потерями для здоровья перенес сезонные напасти, надо избавиться от аллергенов, а если это невозможно — свести контакты с ними к минимуму и максимально уменьшить их концентрацию в воздухе.
Аллергия на плесень
Очень часто приступ аллергии провоцирует микроскопический грибок — плесень. Он растет и размножается как на улице, так и в помещении. Споры плесени постоянно присутствуют в воздухе и, попадая в дыхательные пути, у некоторых людей могут вызвать ответную реакцию — насморк, кашель, затрудненное дыхание. Если вовремя не избавиться от источника неприятностей и не начать лечение, у ребенка может развиться бронхиальная астма. По статистике, в домах аллергиков плесень обнаруживают в 80 случаях из 100, а повышенная чувствительность к аллергенам плесневых грибов выявляется у 15% детей с диагнозом «бронхиальная астма».
Плесневые грибы практически вездесущи, но неприятности начинаются, когда создаются благоприятные условия для их размножения: высокая влажность, тепло и застой воздуха. Потому плесень облюбовывает сваленные в кучи прошлогодние листья, стога сена, скошенную и намокшую от дождя траву, сырые подвалы, амбары, сараи. Если малыш астматик, таких мест лучше избегать.
Плесневые грибы могут начать размножаться и в городских квартирах. Спровоцировать их рост может даже самая незначительная протечка. Известь впитывает влагу очень быстро, поэтому плесень может появиться на стенах, кафельной плитке, а при больших авариях — на обоях, мебели, коврах и занавесках. Проявляется она в виде темных пятен, при этом явно чувствуется запах сырости. Если нечто подобное произошло, высушите помещение, смените обои, иногда даже приходится делать косметический ремонт. Чтобы увериться в том, что от плесени вы избавились, следует обследовать помещение на наличие грибов. Этим занимаются специальные организации, которые берут мазки-отпечатки с разных поверхностей и пробы воздуха. При необходимости они обработают дом или квартиру фунгицидными препаратами.
Часто плесень поселяется в резиновых игрушках для ванны. Чтобы этого не случилось, раз в месяц замачивайте их на пару часов в средствах, содержащих хлор. После чего как следует промойте игрушки, чтобы в них не осталось хлора.
Чтобы у плесени не было шансов на жизнь, нужно регулярно убирать ванную комнату, туалет, подвал, кухню и не забывать их проветривать. Нельзя закрывать в них вентиляционные отверстия. Все влажные поверхности надо вытирать насухо. На кухне следует пользоваться вытяжкой. Она избавит не только от неприятных запахов, но и от пара. Белье сушите только в хорошо проветриваемом помещении.
Следите за уровнем влажности. При грибковой аллергии он должен быть не более 40-50%. Если он выше, купите осушитель или кондиционер, которые удаляют избыток влаги.
Аллергия на пыль
Аллергическая реакция также может возникнуть и на пыльцу цветущих растений. Например, в июне спровоцировать приступ могут пыльца сосны, подорожника, щавеля, крапивы, многих трав и злаков, в июле — лебеды. Так как пыльца разносится ветром на большие расстояния, лучше в период массового цветения растений держать окна закрытыми и пользоваться в помещении очистителями воздуха. Белье в это время лучше сушить в помещении, а не на балконе, где оно быстро пропитается аллергенами. По этой же причине надо каждый день менять ребенку одежду, а перед сном купать малыша и мыть ему голову.
Если у ребенка аллергия на пыль, избавьтесь от ковров с густым ворсом и тканевых штор. Стены лучше покрыть моющейся краской или моющимися обоями, и делать влажную уборку стен 4 раза в год. Открытые полки или корзины с игрушками и книжные стеллажи придется вынести. Одежду и одеяла лучше хранить в плотно закрывающемся шкафу в пластиковых мешках на «молнии».
Пыль — это коктейль из грибков, растительных волокон, крупинок пищи, экскрементов насекомых, например, тараканов, частиц кожи человека и домашних животных. Именно потому в ней охотно селятся микроклещи — главные возбудители бытовой аллергии. Особенно хорошо они размножаются в мягкой мебели, постельных принадлежностях, плюшевых игрушках. Если у малыша обнаружена аллергия на микроклещей, врачи рекомендуют ежедневно делать влажную уборку. Мягкую мебель и ковры желательно пылесосить раз в неделю и только в отсутствие ребенка. Для этого стоит купить специально разработанный для аллергиков пылесос с HEPA-фильтрами (high efficiency particulate aссumulator — высокоэффективный сборщик микрочастиц), который втягивает и удерживает внутри невидимые пылевые аллергены. Таким образом вы избежите повышения концентрации аллергенов в воздухе. Обезопасить ребенка от невидимого глазу врага помогут также постельные принадлежности из гипоаллергенных синтетических материалов. Стирать их нужно раз в неделю при температуре не ниже 70°С. Мягкие игрушки летом хорошо прогревать на солнце и в любой сезон — раз в месяц мыть в стиральной машине.
Что делать при подозрении на аллергию
Родители должны помнить, что поставить точный диагноз, определить виновника неприятностей и выбрать тактику лечения может только врач-аллерголог. Обследование обычно включает кожные пробы или анализ крови на определение аллергенспецифических иммуноглобулинов Е — IgE специфических. Конкретный метод обследование тоже выбирает доктор. Дети старше 5 лет при подозрении на бронхиальную астму также проходят исследование функции внешнего дыхания при помощи спирографа или компьютерной программы. Показатели измеряют до и после введения бронхорасширяющего препарата. Астму можно заподозрить, если через 15-20 минут после ингаляции отмечается большой прирост значений.
Доктор пропишет антигистаминные препараты, а при астме для облегчения состояния ребенка — скоропомощные средства и базисную терапию — лекарства, которые надо применять независимо от наличия симптомов. С 5 лет проводится лечение виновными аллергенами — аллергенспецифическая иммуннотерапия (АСИТ). В организм в постепенно возрастающей концентрации вводят препараты, содержащие «провокаторов» реакции, и таким образом «учат» его правильно реагировать на подобные раздражители. Иначе остановить развитие болезни просто невозможно.
Оптовые цены на лекарственные средства и предметы медицинского назначения.
«ФАРМКОНТРОЛЬ» — мониторинг доступности лекарственных препаратов
В настоящее время для большинства населения России по-прежнему остается актуальным вопрос дефицита конкретных лекарственных препаратов. Предпосылки проблемы кроются в ряде причин: это закупки ЛП для лечения коронавирусных больных, это маркировка и введение электронного учета лекарств, приобретение препаратов и их компонентов за рубежом, ограничение государственных закупочных цен на лекарства, производство некачественных дженериков, которые не всегда способны заменить оригинальные препараты.
Если вы столкнулись с невозможностью приобретения нужного лекарственного препарата, получением и реализацией рецептов на него, просим прислать сообщение на нашем информационном ресурсе, чтобы мы могли передать поступившую от вас информацию для заинтересованных участников отечественного и зарубежного фармацевтического рынка.
Господин Кашель: как с ним обращаться
Вы знали, что кашель — это важная и необходимая функция организма? Ведь кашель — естественный рефлекс, с помощью которого очищаются и ротоглотка, и трахеобронхиальное дерево, и сами легкие. А защищаться приходится часто — от пыли и дыма, от раздражающей пищи, от случайно попавших инородных тел, от скапливающихся секретов слизистой оболочки дыхательного тракта. Очень важно, чтобы этот маневр при необходимости организм использовал без задержки.
Согласно статистике посещений в поликлинике, на приеме у терапевта и педиатра самая частая жалоба — на кашель, а самое горячее желание пациентов, пришедших на прием, — чтобы врач «послушал» легкие и бронхи. Это связано с тем, что какими бы закаленными мы ни были, нас постоянно настигают сезонные вирусные заболевания, которые почти всегда проявляются насморком, болью в горле и кашлем.
При обычной вирусной простуде кашель чаще всего сухой, надсадный. Он вызывается либо стеканием отделяемого носовых пазух по задней стенке глотки, так называемый постназальный затек, либо репликацией (внедрением) вирусных структур в слизистую оболочку трахеи и бронхов.
Читайте также:
Как правильно лечить кашель
Поскольку при кашле раздражается слизистая, то он усиливается, тем самым формируется порочный круг: кашель усиливает раздражение, а раздражение усиливает кашель. Однако при правильном понимании природы кашлевого симптома можно осознанно помочь себе и близким перетерпеть этот неприятный период.
5 приемов прекратить сухой кашель:
- Увлажнять слизистую носа и гортани с помощью спреев с морской водой и теплого щадящего питья.
- В момент начала приступа кашля задержать дыхание и начинать считать, например, до 5, и только потом позволять себе откашляться.
- Еще можно сглатывать слюну или пить воду очень мелкими глотками, если не хотите «закашляться» надолго.
- При першении в горле хорошо помогает рассасывание леденцов с ментолом.
- Своего ребенка можно отвлечь, предложив ему в момент кашля что-то интересное.
Что вредно делать, если беспокоит сухой кашель:

- Курить. В это время курить еще вреднее, чем обычно. Курящим людям рекомендуется воспользоваться своим болезненным состоянием и навсегда бросить плохую привычку.
- Переохлаждаться. А также перегружать организм работой и спортом. Это может вызвать осложнения из-за присоединения бактериальной инфекции.
- Принимать муколитики. Это лекарства и настои трав, усиливающие выработку мокроты при сухом кашле. Совершенно незачем стимулировать работу бокаловидных клеток, вырабатывающих слизь, это лишняя нагрузка для организма, тем более что есть данные о трансаминации (распространении) вирусов в оболочки и ткани в этом процессе.
- Пить антибитотики. Неэффективно и даже опасно принимать такие сильнодействующие препараты, как антибиотики, если нет бесспорных доказательств бактериальной природы кашля. Профилактический прием антибиотиков также неуместен, это все равно что летом надевать шапку и шарф, чтобы не замерзнуть зимой.
При удовлетворительном общем состоянии больного сухой кашель не требует лечения ни антибиотиками, ни средствами, вызывающими усиление выработки мокроты. Однако в начале заболевания ОРВИ, сопровождающегося сухим кашлем, уместно обсудить с лечащим врачом возможность приема противокашлевых препаратов центрального действия, которые воздействуют на центр кашля в головном мозге, с целью нормализации отдыха и сна ребенка или взрослого.
Накануне праздников с одними моими пациентами случилась крайне неприятная ситуация: мама так стремилась вылечить свою четырехлетнюю дочь от кашля, что вместо новогодней елки девочка оказалась в больнице с пневмонией. А причиной тому стал мамин страх перед обычным простудным кашлем.
Женщина не пожалела денег, купив для ребенка микстуру и ингаляционные средства для усиления отхождения мокроты, стремясь перевести сухой кашель во влажный. Вместе с этим тревожная мама одновременно стала давать средства, блокирующие кашлевой синдром. Мокрота, усиленно выделяемая после сиропов и ингаляций, не могла выводиться из организма, поскольку другие препараты подавляли кашель. В результате были созданы условия для развития пневмонии, к счастью, успешно вылеченной в условиях стационара.
Страх этой мамы понятен и очень распространен, ведь кашляющий человек вызывает самые бурные эмоции у тех, кто находится рядом. Это и сочувствие, и раздражение, и даже брезгливость, особенно со стороны случайных попутчиков в транспорте. Однако женщина очень навредила своей дочери, попытавшись лечить кашель без наблюдения врача.
Запомните!

Все противокашлевые препараты делятся на «для кашля» и «от кашля». К препаратам «для кашля» относятся муколитики, которые разжижают мокроту, и отхаркивающие средства, которые облегчают выведение мокроты.
А лекарства «от кашля», их еще называют противокашлевые, обладают противоположным эффектом и подавляют кашлевой рефлекс непосредственно в головном мозге.
Обе группы препаратов могут содержать в составе не только химические вещества, но и растительные компоненты.
Самое главное — препараты «для кашля» и «от кашля» никогда не применяются одновременно!
Когда к врачу?
Если на фоне общего удовлетворительного состояния кашель не проходит в течение 5–7 дней, следует проконсультироваться с врачом, который, скорее всего, назначит общий анализ крови и другие обследования для исключения серьезной патологии.
Сейчас отмечается склонность к длительному периоду кашля после вирусного заболевания, иногда он длится до 8 недель. Однако если нет примесей крови или гноя в мокроте, повышенной температуры тела дольше 5 дней, отклонений в лабораторных исследованиях крови и мокроты, а также изменений при рентгенологическом обследовании органов грудной клетки, стоит соблюдать спокойствие и терпеливо дожидаться благополучного разрешения процесса.
СРОЧНО К ВРАЧУ: Если что-то из перечисленного присутствует, то требуется скорейший и тщательный осмотр опытным терапевтом или педиатром.
Так что будьте здоровы и уважайте кашлевой рефлекс, чтобы с его помощью легко избавляться от всего ненужного в дыхательных путях.
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
К инструментальным методам диагностики в первую очередь относится рентгенография органов грудкой клетки, однако данный метод может быть неинформативным при малых объемах плеврита (до 500 мл), поэтому к дополнительным методам инструментальных исследований относятся УЗИ плевральных полостей и КТ органов грудной клетки.
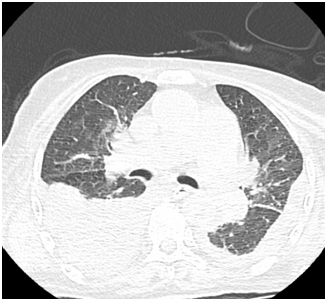 | 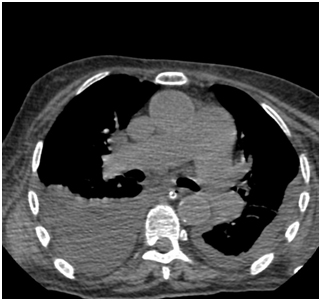 |
Двусторонний гидроторакс (компьютерная томография органов грудной клетки)
Основой диагностики плеврита является торакоцентез (плевральная пункция). Эта процедура может быть как диагностической, так и лечебной. При выполнении торакоцентеза плевральная жидкость отправляется на исследования (цитологическое, биохимическое, посев, цитоз и другие), которые помогают определить характер жидкости и установить причину ее накопления.
Если не удаётся установить диагноз, при необходимости, выполняется повторная плевральная пункция. Отдельного комментария требует плевральный выпот опухолевой природы, который возникает как на фоне первичного поражения плевры (мезотелиома плевры), так и при вторичном вовлечении плевры, на фоне злокачественных опухолей других локализаций. Метастатический плеврит является осложнением рака легкого, рака молочной железы, реже — рака яичников. Крайне-редко плевральный выпот может являться осложнением рака желудочно-кишечного тракта.

Признаки грибкового воспаления различаются в зависимости от локализации воспалительного процесса. Для отомикоза наружного отдела уха на начальном этапе характерно сухость, шелушение и зуд в слухом проходе, заложенность уха и проблемы со слухом. По мере развития воспаления появляется отек, покраснение, сильная боль и обильные выделения, которые практически полностью заполняют слуховой проход и провоцируют развитие тугоухости. Воспалительная реакция может вызвать воспаление и увеличение регионарных лимфоузлов, верхнечелюстного сустава и околоушной железы.
Грибковое воспаление среднего уха чаще развивается на фоне гнойной инфекции, сопровождается выделениями без характерного запаха, снижением чувствительности и слуха. По мере развития воспаления могут появиться симптомы интоксикации – повышение температуры тела, озноб, лихорадка, слабость и ломота в суставах. Воспаление в среднем ухе, особенно долго текущее, опасно различными осложнениями – появлением спаек, перфорации и рубцов барабанной перепонки, необратимая потеря слуха.
Отомикоз, вызывающий воспаление барабанной перепонки, приводит к значительному снижению слуха, появления значительного отделяемого, сильной боли и ощущения инородного тела в ухе. Наиболее опасным осложнением отомикоза является повреждение слухового нерва и необратимая потеря слуха.
Методы диагностики межреберной невралгии
При подозрении на межреберную невралгию следует обращаться к врачу-неврологу.
В большинстве случаев диагноз устанавливается на основе жалоб пациента, анамнеза заболевания и осмотра больного непосредственно на приёме. Врач обращает внимание на позу пациента: стремясь снизить боль, уменьшив давление на пораженный нерв, больной наклоняет корпус в противоположную сторону. Проводится пальпация межреберных промежутков в области локализации боли. Устанавливается потеря чувствительности и побледнение кожных покровов.



